呼吸器疾患
肺炎総論
肺炎診療においては、緑膿菌、MRSA、非定型肺炎をカバーする必要があるかどうかで抗生剤を選択する
日本呼吸器学会「成人肺炎診療ガイドライン2017」→2023改定作業中
https://www.jstage.jst.go.jp/article/naika/107/6/107_1035/_pdfに詳しい
肺炎は日本人の死因の5位(3位老衰、4位脳血管疾患に次ぐ)で肺炎死亡の95%以上が高齢者
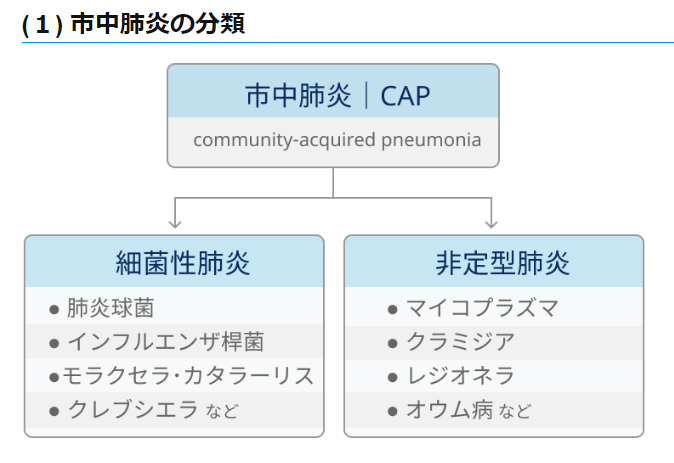
肺炎→市中肺炎CAP、院内肺炎HAP、医療・介護関連肺炎NHCAPに分類する
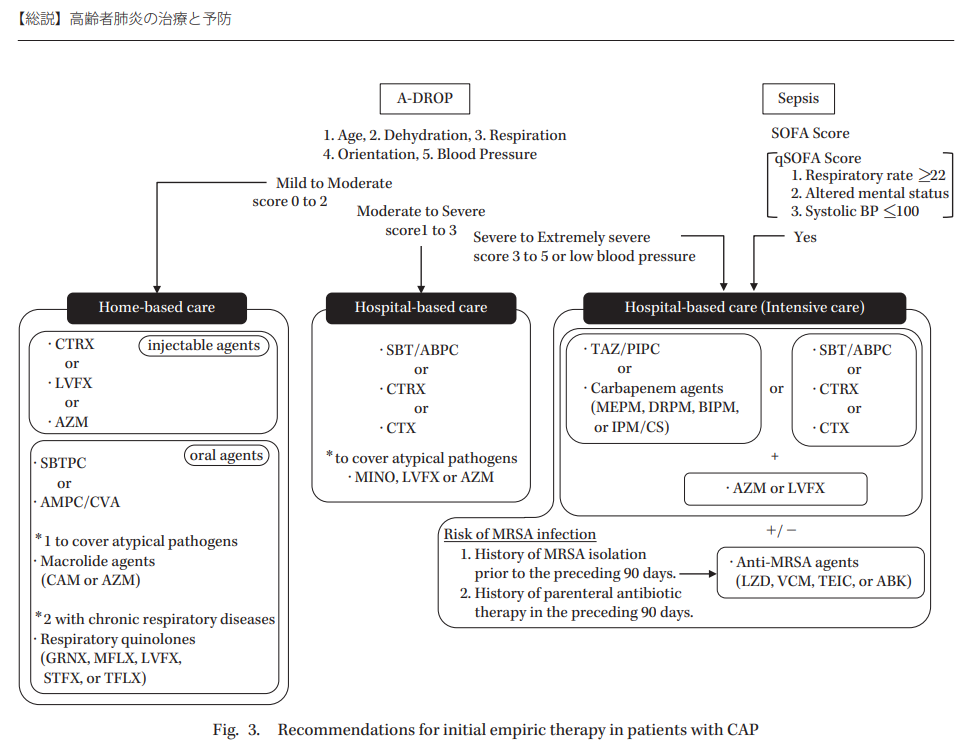
CAPなら徹底抗戦となるので、重症度判定(qSOFA→SOFA、A-DROPなど)→外来、一般病棟、ICUを選択
HAP/NHCAPの場合、①誤嚥性肺炎のリスク、②終末期状態で起こった肺炎かをまず判定→個別化医療
- 高齢者の肺炎予防
- 高齢者肺炎の予防戦略は「肺炎球菌ワクチン+インフルエンザワクチン」と「口腔ケア」が2本柱
- 肺炎の予防に口腔ケアを推奨する
- 高齢者の肺炎予防において、インフルエンザ(ウイルス)ワクチンと肺炎球菌ワクチンの併用接種は推奨される
→インフルエンザウイルスに感染すると、気道や全身に変化が起こり、肺炎球菌などへの2次感染が生じやすくなる。実際に、本邦においてインフルエンザウイルス感染により入院した患者の合併症として肺炎が最も多く、36.4%を占めていた。また、インフルエンザ関連肺炎の原因微生物として、肺炎球菌が多く、死亡例の80%が肺炎を合併し、インフルエンザ関連肺炎の死亡率は9.5%であった。 - 不顕性誤嚥予防の薬剤(シロスタゾール・ACE阻害剤・塩酸アマンタジン・半夏厚朴湯)
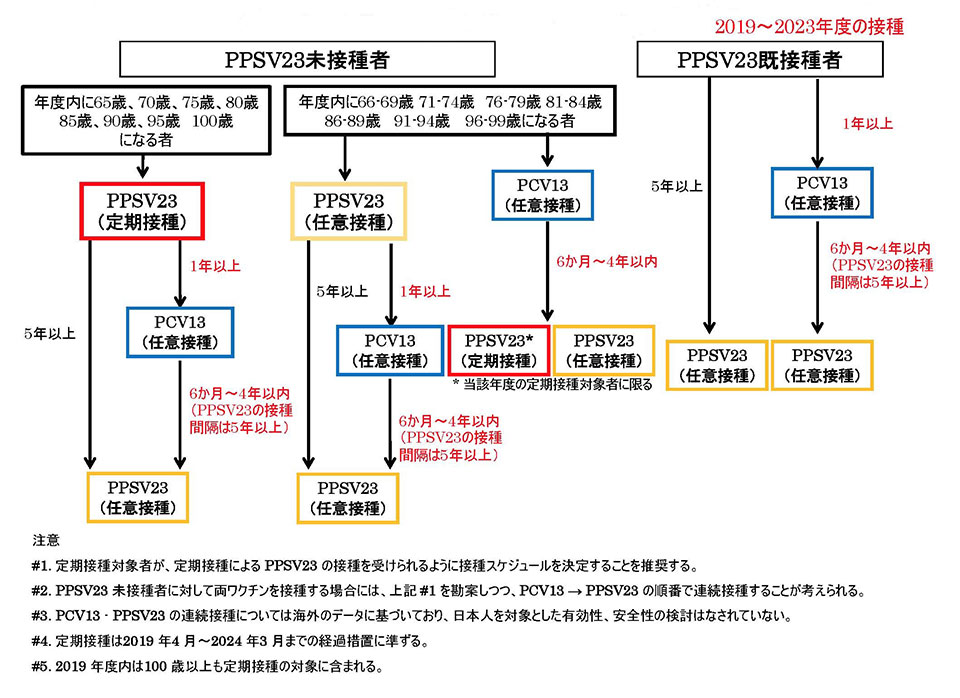
公費で接種できるのは初回1回のみ(自己負担3000円程度)。
2回目以降は任意接種(全額自費8000円程度)。
肺炎球菌ワクチンについて、日本呼吸器学会と日本感染症学会の合同委員会は、2023年3月24日に「65歳以上の成人に対する肺炎球菌ワクチン接種に関する考え方(第4版)」を公表している。そこでは、65歳以上の健康な高齢者については「定期接種の機会を利用してPPSV23(23価肺炎球菌莢膜ポリサッカライドワクチン)を接種」、ハイリスク者については「PCV13(沈降13価肺炎球菌結合型ワクチン)またはPCV15接種後1年以内のPPSV23接種を検討(とくに免疫不全者には推奨)」としている。改訂中の肺炎診療ガイドラインでは、この内容を追随する予定と報告された。
市中肺炎:CAP
CAP/NHCAPの重症度分類:A-DROP

軽症~一部の中等症→外来診療
中等症~重症→一般病棟入院
最重症→集中治療室入院
A-DROPのROPはqSOFAの評価項目と共通
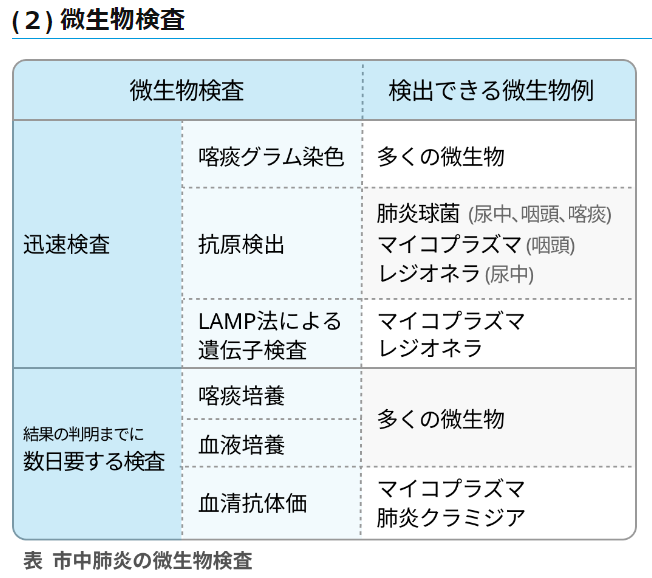
原因微生物の検索方法
喀痰検査(培養同定・感受性検査)と尿中抗原(肺炎球菌・レジオネラ)はまず行う
ADROPで中等症~重症なら血培も行う
- 抗生剤投与前の喀痰検査が大原則→グラム染色による直接検鏡が理想的だが、非定型では診断困難
- 尿中肺炎球菌抗原:
喀痰喀出が難しい場合などに有効である - 尿中レジオネラ抗原:
- Legionella pneumophila 血清群 1 に対しての感度95%・特異度95%ともに高い
- 血清群1以外のレジオネラは感度は低いものの一部の菌種は検出可能
- レジオネラ症発症直後では抗原量が少ないため、検出感度に至らない場合がある→再検または喀痰PCRを行う
- 病態が軽快しても1ヶ月以上尿中にレジオネラ抗原が検出される症例も存在する
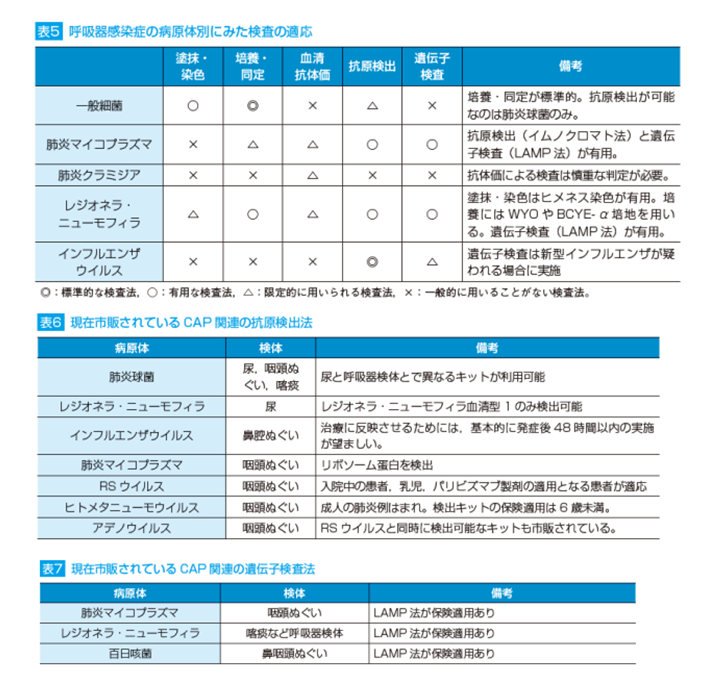

偽陰性22%→満たさなくても否定はできない
偽陽性7%→満たせばほぼ非定型肺炎と診断できる
採血できない場合は、5項目中3項目以上合致の場合、非定型肺炎を疑う
CAPの鑑別診断
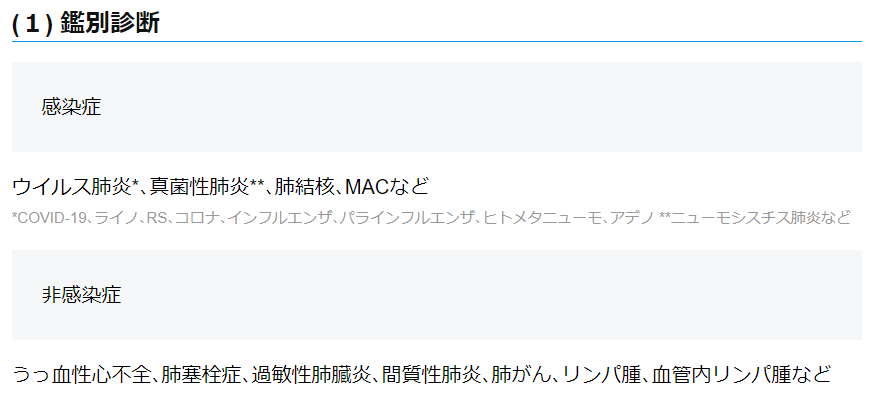
CAPの治療
細菌性肺炎→βラクタム系(+アジスロマイシン)
非定型肺炎→マクロライド系(+ニューキノロン)


肺炎球菌感染症
肺炎球菌感染症とは肺炎球菌の感染による疾病の総称
肺炎、中耳炎、副鼻腔炎、髄膜炎などが含まれる
成人の市中肺炎の起因菌では38%と最も多い
- 保菌率:
- 肺炎球菌は主に鼻腔粘膜に保菌される
- 乳幼児では40〜60%と高頻度に、成人ではおよそ3〜5%に保菌されている
- 感染経路:
- 飛沫感染であり、小児の細菌感染症の主な原因菌の1つである
- 肺炎球菌が髄液や血液などの無菌部位に侵入すると、菌血症を伴う肺炎、髄膜炎、敗血症などの侵襲性肺炎球菌感染症(invasive pneumococcal disease:IPD)を引き起こす
- 治療:
近年は薬剤耐性菌の出現も問題となっている- ペニシリンなどの抗菌薬
- ペニシリン耐性肺炎球菌(=PRSP)が増加しつつある
- セフトリアキソン、セフォタキシム、フルオロキノロン系(レボフロキサシンなど)、バンコマイシン、またはオマダサイクリン(omadacycline)など、他の抗菌薬が使用されることもあります。
- ニューキノロン
- レスピレトリーキノロンの抗菌活性が優れる
- moxifloxacin(MFLX)アベロックス
- garenoxacin mesilate hydrate(GRNX)ジェニナック
- sitafloxacin(STFX)グレースビット
- 最新のNQはラスフロキサシン(LSFX)ラスビック(2020年発売)
→薬剤耐性(AMR)問題への対応に鑑み、肺炎などの治療に優れた効果を持ちつつ、副作用ならびに耐性菌発現リスクを低減することを目的に開発されています。そのため少ない投与量でも感染組織における有効な薬剤濃度を維持し、高い治療効果を示すという特徴を有しています。また、適応が呼吸器感染症および耳鼻咽喉科領域感染症に限定されています。主にCYP3A4で代謝されます。肝機能障害がある場合には血中濃度上昇の恐れがありますが、投与不可ではありません。腎機能が低下していても薬物動態に大きな影響がなく、減量せずに投与が可能です。
- レスピレトリーキノロンの抗菌活性が優れる
- ペニシリンなどの抗菌薬
- わが国の成人IPDの好発年齢は60~80代で、基礎疾患があることは発症や重症化のリスクとなる
- 65歳以上の高齢者の罹患率はおよそ5/10万人・年であり、致命率は6%台と高い
- 成人の肺炎球菌感染症とりわけIPDの発症や重症化の予防には、日常診療における基礎疾患の管理とともに肺炎球菌ワクチンの接種が重要である
肺炎球菌ワクチンについて
→予防医学・健康と運動→ワクチンを参照
クレブシエラ肺炎
ヒトにおける院内感染の重要な原因菌
クレブシエラ肺炎は、アルコール依存症、糖尿病、肝硬変、慢性の肺・心・腎疾患、悪性腫瘍などの基礎疾患を有する患者や人工呼吸器装着患者などに日和見感染症として発症する
呼吸器感染症以外にも、尿路系や胆道系の感染症、腹膜炎、創部感染症、菌血症など種々の感染症を起こす
- 細菌の特徴:
- 腸内細菌科に属するグラム陰性短桿菌で、厚い莢膜を有する
- 保菌率:
- 健常成人における本菌の咽頭への定着頻度は1~6%
- アルコール依存症患者ではその頻度は約5倍
- ペニシリン系薬の投与を受けた患者、気管内挿管されている患者、意識障害を有する患者などでも定着の頻度が高い
- 診断:
- 診断には喀痰のグラム染色が有用
厚い莢膜を有する比較的大型のグラム陰性桿菌が、多数の好中球と同時に観察される - 確定診断には培養同定検査が必要
- 診断には喀痰のグラム染色が有用
- 治療:
- カルバペネマーゼ(KPC)を産生する多剤耐性株も少数ながら分離
レジオネラ肺炎 2000件/年程度の報告数(全数報告の対象疾患)
重症感染症ではニューキノロン+マクロライド併用療法を検討する
- 病原体:
- レジオネラ属菌は、もともと土壌や水環境に普通に存在する菌
- レジオネラ属菌のうちレジオネラ・ニューモフィラ血清群1が多い(分離株の82.9%)
- 冷却塔水、循環式浴槽水など水温20℃以上の人工環境水では、細菌を餌とするアメーバが多数生息している
レジオネラ属菌は特定の種類のアメーバに寄生し、その細胞内で増殖する
その数は、アメーバ1個体あたり1000個にもなる
増えに増えたレジオネラ属菌は、やがて宿主であるアメーバを食い殺して、まわりの水中に一斉に放出されこの水–レジオネラ属菌が含まれた水が、細かい水滴(エアロゾルと言います)となって空気中を舞った時、これを吸い込んで感染する - エアロゾルを発生させる人工環境(噴水等の水景施設、ビル屋上に立つ冷却塔、ジャグジー、加湿器等)や循環水を利用した風呂が屋内外に多くなっていることなどが感染する機会を増やしている
- レジオネラ属菌は,自然界の土壌と淡水に生息するグラム陰性の桿菌であり,36℃前後で最もよく繁殖する
- 園芸用土(通常、土壌に存在するから当然)から感染した症例も報告されている
- 感染症法の施行以後、検査技術の進歩とあいまって、2013年には1,111例(暫定値)が報告された
- 病原体に曝露された誰しもが発症するわけではなく、細胞内寄生細菌であるため、細胞性免疫能の低下した場合に肺炎を発症しやすい
- ヒトーヒト感染は報告されていない
- 予防:
- バイオフィルム(水回りのヌメリ)を発生させない、発生してもすぐに除去できるようこまめな掃除
浴槽はもちろん、配管、循環ろ過装置内にも気を配ること - 浴槽水の換水、消毒の徹底
- 循環水はレジオネラ属菌が増殖している可能性があるので、気泡発生装置、ジェット噴射装置、打たせ湯、シャワーなどには使用しないこと
- レジオネラ属菌は70℃の湯に直接接触すれば5 秒以内に,60℃の湯または0.4ppmの遊離残留塩素に接触すれば15 分以内に死滅する
- バイオフィルム(水回りのヌメリ)を発生させない、発生してもすぐに除去できるようこまめな掃除
- 臨床症状:
- レジオネラ肺炎は、臨床症状では他の細菌性肺炎との区別は困難
- 全身性倦怠感、頭痛、食欲不振、筋肉痛などの症状に始まり、乾性咳嗽(2~3日後には、膿性~赤褐色の比較的粘稠性に乏しい痰の喀出)、38℃以上の高熱、悪寒、胸痛、呼吸困難が見られるようになる
- 傾眠、昏睡、幻覚、四肢の振せんなどの中枢神経系の症状
- 消化器症状(肝障害、下痢、吐き気、嘔吐、腹痛)がみられるのも本症の特徴とされる
- 陰性所見:咽頭痛、耳痛、鼻炎・眼の所見、皮膚所見
- 胸部X 線所見では肺胞性陰影であり、その進行は速い
- 重症化の予測因子としてKL-6の測定、日本呼吸器学会の市中肺炎ガイドラインの重症分類(A-DROPシステム)やPORT分類が利用できる
- 検査:
- 尿中抗原はレジオネラ・ニューモフィラ血清群1のみしか検出できない
- 喀痰中の菌の遺伝子を検出する迅速診断(LAMP法など)は、レジオネラ・ニューモフィラ血清群1以外のレジオネラ属菌も検出できる
- 菌の分離にはレジオネラ専用の培地(BCYE、あるいはそれに抗菌薬を含んだもの)を用いる必要がある
- 検体中の菌はグラム染色では染まらないので、ヒメネス染色やアクリジンオレンジ染色を行う
- 検査所見では肝機能障害,血尿,血小板減少などが認められるが中でも低Na 血症(130mEq/l 以下)が特徴的
- 治療・予後:
- レジオネラは細胞内寄生細菌であるので,βラクタム系,アミノグリコシド系の抗菌薬は無効である
- マクロライド系、ニューキノロン系、リファンピシンが第一選択となり、次いでST合剤、テトラサイクリン系も有効である
- 軽症例:
- マクロライド系あるいはニューキノロン系の単剤投与がおこなわれる
- 静注用のニューキノロン系薬が第一選択剤である
- レボフロキサシン 500-750mg 1 日 1 回(5-10 日間)
- レボフロキサシン500mgを1日1回経口投与した場合のバイオアベイラビリティは98%と推定
- アジスロマイシン 500mg 1 日 1 回(5-7 日間)
- 中等症~重症例:
- 併用療法がおこなわれる
- LVFX+AZM併用療法→いずれも最大用量が推奨
- 重症な場合や免疫不全状態の場合は、14-21 日間まで延長することがある
- 届け出:
- 全数報告対象(4類感染症)であり、診断した医師は直ちに最寄りの保健所に届け出なければならない
レジオネラ肺炎は園芸用腐葉土との関係が指摘されている。
レジオネラ属は元来土壌細菌であるといわれ,広く自然界に生息しているから、当然と言えば当然。
市 販 園芸 用 土にお け る レジオ ネ ラ属 の 生息 状況 を把 握 す るた め に112試 料 に つい て分 離 を試 み
た ところ,11試 料(9.8%)か ら分離 され,低 率 なが ら生息 して い る こ とが判 明 した.
また,これらの試料を室温で放置した場合は6ヵ月経過後でも分離され,長期にわたって生残することが確認できた.
分離菌種はL.pneumophilaが優占種であり,血清群別では6群,1群,3群が比較的高頻度に分離された.
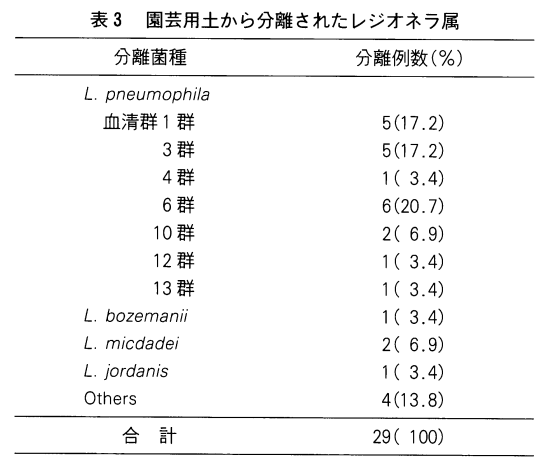
そのほか、園芸用土に関連したレジオネラ症の起因菌として注目されたのは1980年に米国で初めて発見されたL.longbeachaeがある
マイコプラズマ肺炎
性病のマイコプラズマの原因菌は、マイコプラズマ・ホミニス、マイコプラズマ・ジェニタリウム
マイコプラズマ肺炎の原因菌は、マイコプラズマ・ニューモニエ(=肺炎マイコプラズマ)
- 本疾患は通常通年性にみられ、普遍的な疾患である
- 米国のデータでは、一般に年間で感受性人口の5~10%が罹患すると報告されている
- 本邦での調査では、晩秋から早春にかけて報告数が多くなり、罹患年齢は幼児期、学童期、青年期が中心
- 病原体:肺炎マイコプラズマ(Mycoplasma pneumoniae )
- 自己増殖可能な最小の微生物で、生物学的には細菌に分類される
- 他の細菌と異なり細胞壁を持たない→ペニシリン、セフェムなどの細胞壁合成阻害の抗菌薬は無効
- 専用のマイコプラズマ培地上にて増殖可能であるが、日数がかかり(2~4 週間)、操作もやや煩雑で、雑菌増殖による検査不能例も発生する
- 肺炎マイコプラズマは熱に弱く、界面活性剤によっても失活する
- 臨床経過:
潜伏期は通常2~3週間で、初発症状は発熱、全身倦怠、頭痛などである
咳は初発症状出現後3~5日から始まることが多く、当初は乾性の咳であるが、経過に従い咳は徐々に強くなり、解熱後も長く続く(3~4週間)
特に年長児や青年では、後期には湿性の咳となることが多い
鼻炎症状は本疾患では典型的ではないが、幼児ではより頻繁に見られる
嗄声、耳痛、咽頭痛、消化器症状、そして胸痛は約25%で見られ、また、皮疹は報告により差があるが6~17%である
喘息様気管支炎を呈することは比較的多く、急性期には40%で喘鳴が認められ、また、3年後に肺機能を評価したところ、対照に比して有意に低下していたという報告もある
昔から「異型肺炎」として、肺炎にしては元気で一般状態も悪くないことが特徴であるとされてきたが、重症肺炎となることもあり、胸水貯留は珍しいものではない
他に合併症としては、中耳炎、無菌性髄膜炎、脳炎、肝炎、膵炎、溶血性貧血、心筋炎、関節炎、ギラン・バレー症候群、スティーブンス・ジョンソン症候群など多彩なものが含まれる
理学的所見では聴診上乾性ラ音が多い
まれに、胸部レ線上異常陰影があっても聴診上異常を認めない症例があり、胸部レ線検査が欠かせない
胸部レ線所見ではびまん性のスリガラス様間質性陰影が特徴とされてきたが、実際には多いものではなく、むしろウイルス性、真菌性、クラミジア性のものに多いと報告されている
マイコプラズマ肺炎確定例では、大葉性肺炎像、肺胞性陰影、間質性陰影、これらの混在など、多様なパターンをとることが知られている
血液検査所見では白血球数は正常もしくは増加し、赤沈は亢進、CRP は中等度以上の陽性を示し、AST 、ALT の上昇を一過性にみとめることも多い
寒冷凝集反応は本疾患のほとんどで陽性に出るが、(本来特異的なものではないが)これが高ければマイコプラズマによる可能性が高いとされる - 治療:
マクロライド系やテトラサイクリン系、ニューキノロン系薬剤が用いられる
一般的には、マクロライド系のエリスロマイシン、クラリスロマイシンなどを第一選択とする
TC→永久歯の染色作用があるので妊婦や8歳未満の小児には禁忌
NQ→小児(=医薬品の年齢区分では15歳未満)禁忌!
第一に中枢神経症状(頭痛、めまい、意識障害など)
第二に関節、腱への毒性(軟骨障害、アキレス腱断裂など)
※トスフロキサシン(オゼックス)に限り小児適応あり
学童期の肺炎の起炎菌は肺炎マイコプラズマが多い(乳児、幼児では肺炎クラミジア)
小児にはTCやNQは原則禁忌のため、マクロライド一択となる!
医療・介護関連肺炎(nursing and healthcare-associated pneumonia:NHCAP)
市中肺炎と院内肺炎の中間に位置する肺炎
長期療養型施設に入所中や介護認定を受けている高齢者が主な患者となる
嫌気性菌、MRSA9%、緑膿菌8%に対するカバーをどうするか
- 積極的治療適応の場合、CAP同様にA-DROPで重症度評価→フローチャートのごとく治療層別化
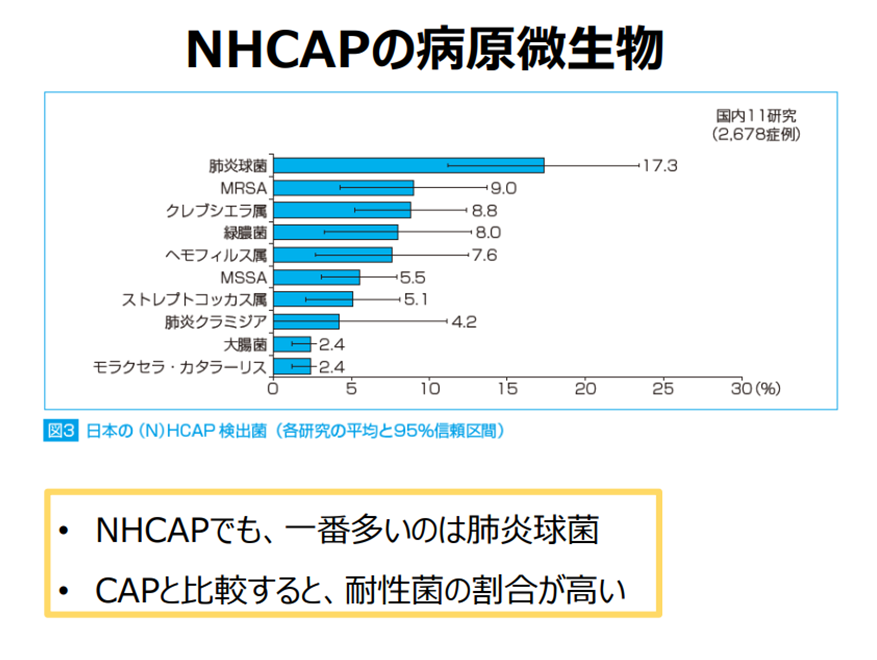
NHCAPの治療
βラクタマーゼ+マクロライド系の併用が基本

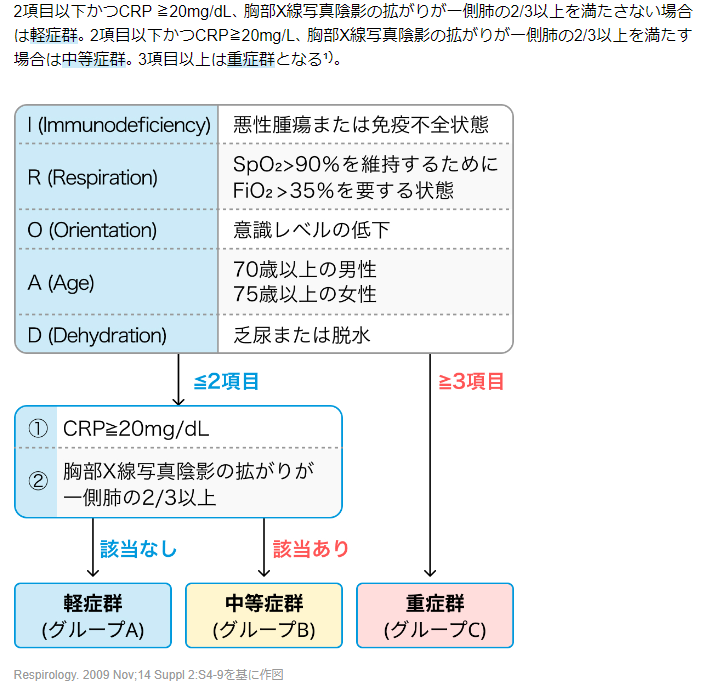
院内肺炎HAP
定義:入院 48 時間以上経過した患者に新たに出現した肺炎
- I-ROADで重症度評価→フローチャートのごとく治療層別化
→院内肺炎の重症度分類のひとつであり、Immunodeficiency (免疫不全)、 Respiration (呼吸不全)、 Orientation (意識障害)、 Age (年齢)、 Dehydration (脱水)の5項目からなる¹⁾。 院内肺炎では、 PSI (Pneumonia Severity Index)やA-DROPスコア、 CURB-65スコアだけでなくI-ROADスコアも評価すると良い。
高齢者肺炎・誤嚥性肺炎
誤嚥性肺炎は通常,不顕性誤嚥で生じる
ADROP3点以下→在宅での治療適応
4点以上またはショック→見取り以外は入院治療の適応
再発予防にはワクチン接種、口腔ケア、誤嚥予防が重要
MRSA、緑膿菌、耐性菌(クレブシエラなどESBLs)の割合が高い→原則として高齢者肺炎の治療は,狭域抗菌薬から開始し,喀痰培養結果などを参考に主治医が本人,家族の意向を鑑みて,必要に応じて漸次広域抗菌薬に切り替えていく「escalation 治療」が推奨される
- わが国の高齢者の増加を背景に,入院を要した肺炎を対象に 20 施設で行った前向き研究では約 70%が誤嚥性肺炎であり,高齢になるにつれ誤嚥性肺炎の割合が高くなる
- 再発予防:
- 予防的姿勢を保持する→しっかり起こして頭部後屈を避ける
- 肺炎球菌ワクチン

- 脳卒中の既往がある
- 口腔内が不衛生→口腔内の嫌気性菌
- 膿性痰
横隔膜より上の感染症である肺炎ではフソバクテリウム、ペプトストレプトコッカス、プレボテラ属、フラジリス以外のバクテロイデス属(一部、βラクタマーゼを産生するものもあります)を考えれば良い
横隔膜上の嫌気性菌には、狭域ペニシリンはもちろん、本来あまり嫌気性菌に効果のないセフトリアキソンナトリウム(ロセフィン他)のようなセフェム系もそこそこ有効
→明らかな誤嚥のエピソードがない場合には、嫌気性菌カバーのためにMNZやMEPM、βラクタマーゼ阻害薬まで投与する必要はない(・・・だろう)
嫌気性菌を強く意識して治療する肺感染症があります。それは膿胸や肺化膿症です。これらの大部分は嫌気性菌感染症なので特別の注意が必要です。特に胸腔の感染症である膿胸はドレナージが必須であり、胸腔鏡手術を要することも多いため、原則として全例を病院に紹介すべきです。一方、肺実質の感染症である肺化膿症はたいていは抗菌薬のみの治療で改善しますが、長期間の抗菌薬投与が必要になったり、肺癌や結核などの空洞病変を来す疾患との鑑別も必要なため、病院紹介がやはり妥当と考えます。
抗酸菌症
肺結核
感染しても発症しない人のほうが多い(→LTBI=)
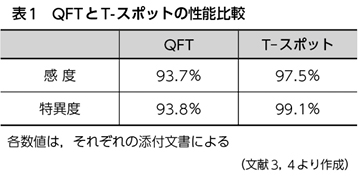
結核検査の第一段階はQFTまたはT-SPOT(いずれもワクチン接種の影響を受けない)
T-SPOTの方が、現場は簡単で受けが良いが既感染者は3割が陽性となる
- 疫学:
- 2016 年の結核罹患率は人口 10 万対 13.91(2016 年には 1.8 万人が結核と診断されている)
- 結核は、1950年以前の日本人の死因のトップ
- 世界3大感染症の一角(結核、HIV、マラリア)→現在では輸入感染症としての側面も持つ
- 症状:
- 初期のうちはカゼに似た、痰、微熱、寝汗、だるさ等々
- 感染しても全員が発症するわけではない→治療薬がなかった頃でも結核の看病ができたのはそのため
- 保菌状態のまま一生過ごす人も多い→抗体産生され新たな結核感染は生じないが免疫力が低下すると発症する
- 結核に感染した人で一生のうちに発病するのは10人に1人程度
- 排菌は空洞形成してから多くなる
- 検査:
- 結核診断のスタンダードはインターフェロンγ遊離試験(IGRA:interferon-gamma release assays)
- 両検査に共通する検体取り扱い上の注意点:
採血から培養までの検体保管温度を適切に保つこと
QFTのデメリットは主に採血現場におけるもの
T–スポットのデメリットは主に検査現場におけるもの
検査を依頼する医療機関では当然のことながらT–スポットが好まれる
判定保留と判定不可となる可能性がT–スポットの方が低い - IGRAは感染後 8 ~10 週で陽転化するため,IGRA は結核初期の診断には不向き
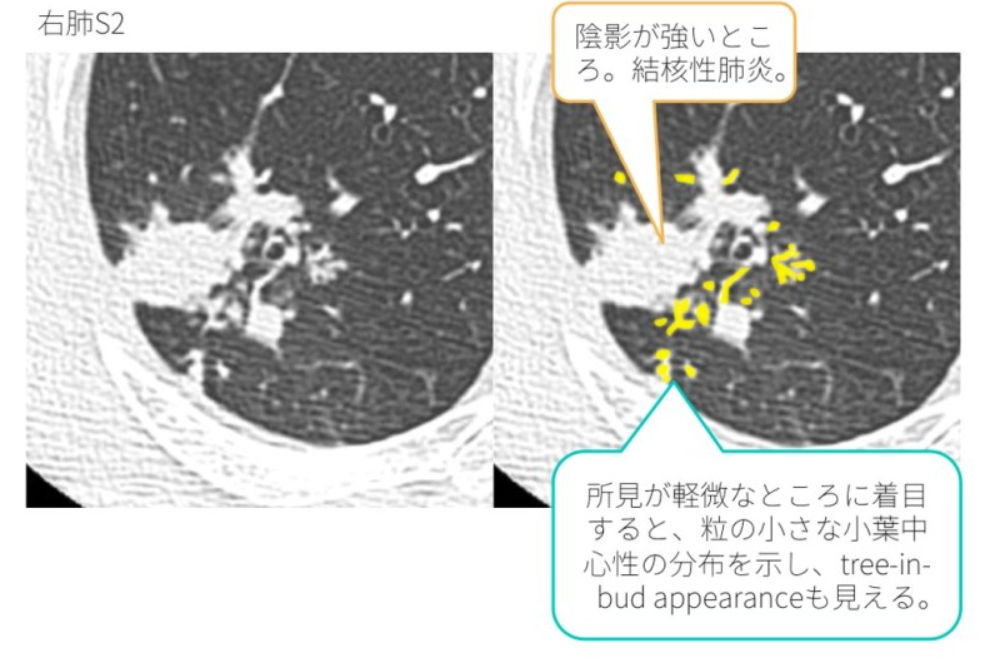
- 画像検査所見:
- tree-in-bud appearance及び小葉中心性の粒状影
- 空洞性病変
腸結核
- 消化管結核の部位別頻度:
食道 52 例(8.9%),胃 22例(3.8%),十二指腸 21 例(3.6%),虫垂 5 例(0.9%),小腸 173 例(30%),回盲部 221 例(38%),結腸 235例(40%),直腸 7 例(1.2%),肛門 23 例(3.9%) - 結核菌の培養検査:
- 糞便での陽性率は 10%以下,生検組織でも 17-46%にとどまる
- PCR 法の感度は 66.7%と高いが,死菌であっても陽性となるため特異度が低く,陽性率も 30%程度にとどまる
- 組織の抗酸菌染色(Ziehl-Neelsen 染色)は陽性率は 5-16%と低い

非結核性抗酸菌(NTM)症
定義:
非結核性抗酸菌(NTM)とは、結核菌とライ菌以外の抗酸菌の総称であり、現在100菌種以上が発見されており、それらの菌種によって起こる感染症のこと
結核菌とは異なり、人から人へ感染することはありません
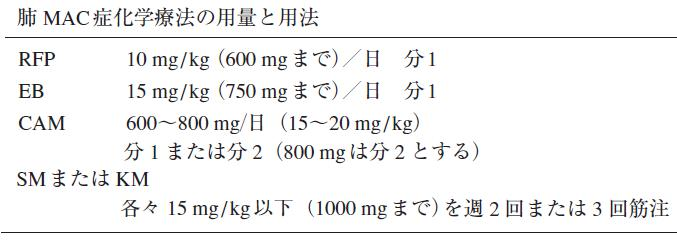
非結核性抗酸菌症のうち、MACが8~9割を占める
RECAM:
肺MAC症の治療は、リファンピシン+エタンブトール+クラリスロマイシンの3剤併用治療が一般的

COPD
喘息ならステロイドICS入りの吸入製剤
COPDならステロイド以外=LAMA+LABA
LAMA(スピリーバ)→LAMA+LABA(ウルティブロ)→LAMA+LABA+ICS(テリルジー、喘息発作を合併する場合にICS上乗せ)の順に治療を強化する
重症COPDでは、LAMA/LABA/ICSの3剤併用療法を検討する(3剤合剤による吸入療法=SITT)
SPO2:89~93%程度のCOPDの場合、酸素投与は死亡や入院などのイベントを改善しない(NEJM2016)
酸素投与することでむしろADL低下を招く危険もある
COPDでは24%がフレイル、60%がプレフレイル、COPD+フレイルは死亡率4倍
Dr. Sの処方:シムビコート1回2吸入1日2回(喘息の場合は1回1~4吸入)、発作時追加で+4回/日まで使用可
- ドライパウダー吸入式の喘息/COPD治療薬
- ブデソニド/ホルモテロールフマル酸塩水和物吸入剤
- 最大投与回数は8~12回/日まで
- β刺激剤の薬理学的作用による症状(動悸、頻脈、不整脈、振戦、頭痛及び筋痙攣等)の発現等により本剤を治療上必要な用量まで増量できない場合は、他の治療法を考慮する

スピリーバ吸入用カプセル18μg→保険適応がCOPDのみ
スピリーバレスピマット→COPDも喘息もいけるが、用量が異なるため注意
間質性肺炎
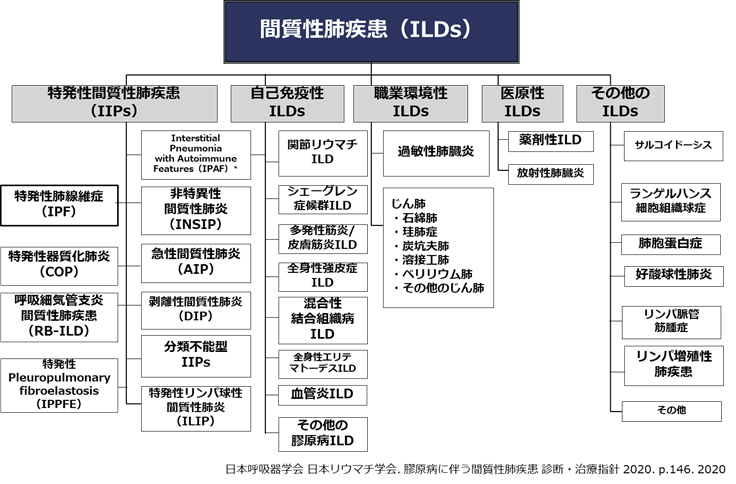
間質性肺炎 5つの分類
- 異物の吸入によるもの: たばこの煙、カビ、ペットの毛、羽毛布団、粉塵・アスベストなどの吸入物質に長期間さらされていると徐々に肺の線維化が起こりえます。
- 自身の免疫細胞の異常によるもの(自己免疫性): 関節リウマチや多発筋炎・皮膚筋炎、シェーグレン症候群、強皮症、血管炎などの自己免疫疾患、肺サルコイドーシス、IgG関連疾患など
- 医療行為による副作用・合併症(医原性): 病院で処方される薬剤(特に抗がん剤、抗菌薬、抗不整脈薬など)の他に市販薬、漢方薬でも起こり得ます。サプリメントや健康食品の長期摂取によって発症したケースもあります。また、高濃度の酸素投与や放射線治療によっても間質性肺炎を引き起こすことが知られています。
- 感染症: 一部の特殊な感染症(マイコプラズマ・サイトメガロウイルスなど)でも間質性肺炎のパターンを呈することがあります。流行中の新型コロナウイルス(COVID-19)感染症でも間質性肺炎のパターンをとることが多いです。
- その他、原因を特定できない間質性肺炎として、特発性間質性肺炎、肺サルコイドーシスなどがあります。
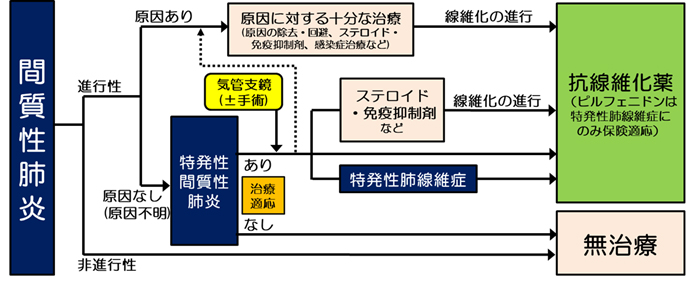
- 特発性間質性肺炎
- 初期変化は一般に両側背側肺底部にわずかなすりガラス陰影もしくは浸潤影であり、肺血管陰影の不鮮明化や若干の容量減少を読み取る必要がある。
間質性肺炎関連の補助制度

呼吸器疾患の日常管理
- 禁煙
肺の病気がある方にとって喫煙は百害あって一利なしです。受動喫煙も悪化させてしまう原因となるので身近な人に喫煙している方がいれば協力をお願いしてください。禁煙したいのにどうしても禁煙ができない方は、たばこの煙に含まれるニコチンの依存症になっている可能性があります。禁煙外来では、ニコチンを薬として補充することで禁煙時に起きる禁断症状を抑え禁煙のサポートが行えます。一定の条件を満たせば健康保険を使って治療ができます。 - 風邪の予防
マスクの着用や手洗い・アルコールによる手指消毒は感染予防に有用です。その他に、インフルエンザや肺炎球菌はワクチンにより予防が可能ですので接種をお勧めします。通常インフルエンザワクチンは毎年、肺炎球菌ワクチンは5年ごとの接種となります。年齢やお住いの所在地によっては自治体からの補助が得られることがありますので、お住まいの区市町村に問い合わせてみてください。
- 栄養管理
太りすぎてもやせすぎてもよくはありません。わたしたちの呼吸には腹式呼吸と胸式呼吸がありますが、腹式呼吸とは主に横隔膜の運動によって行う呼吸、胸式呼吸とは肋骨や胸周囲の呼吸筋を外側に膨らませることで行う呼吸です。太る、つまりお腹の脂肪が増えてしまうとお腹の脂肪によって横隔膜の運動が制限されてしまうため呼吸がしにくくなります。また、あまりにやせてしまうと呼吸筋の筋力が低下することで呼吸がしにくくなります。
栄養バランスのとれた食事によって体重を管理することは重要です。中でも筋肉の材料となるたんぱく質の摂取は、とても重要です。たんぱく質は肉や魚、乳製品、豆製品などに多く含まれます。ただし、腎臓の働きが悪い方など一部の方はたんぱく質の摂取制限が必要な方もいますので、現在通院している医療機関の担当医にお尋ねください。
喘息
発作予防、リモデリング予防
→コントローラー=ICS(吸入ステロイド)
発作時の症状改善
→リリーバー=SABA(メプチン、サルタノール)+SAMA
シムビコート=コントローラー+リリーバーで最強!!!
わかりやすい喘息治療薬一覧表→
https://www.erca.go.jp/yobou/zensoku/basic/medicine/pdf/asthma_medicine_seijin.pdf
喘息の治療目標
①気道の炎症を抑え、気管支の伸び縮み(気管支狭窄)を防ぐ→ステロイド
②喘息症状をコントロールすること→発作時はSABA+SAMA、維持療法にはステロイド
③長期的には気管支の病的な老化(気道リモデリング)を予防すること→ステロイド
④リモデリング(気管の老化)を防ぐためには、症状がなくてもステロイド吸入を継続することが推奨
いずれにおいてもICS(吸入ステロイド)が治療の基本
喘息に多い、咳や痰の症状がひどい場合はSABAに加えてLAMAやSAMAが効果的→分泌物を減少させる
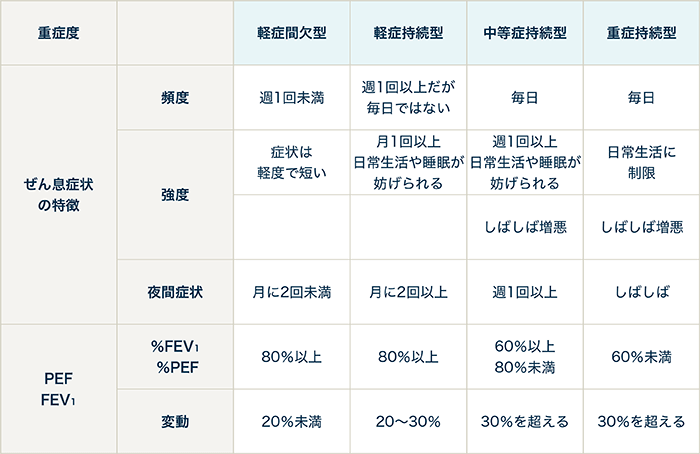
- 重症度は軽症間欠型、軽症持続型、中等症持続型、重症持続型の4段階に分類する
- 喘息予防・管理ガイドラインに沿って、症状の程度や呼吸機能の結果によって重症度を判断し、それにあった薬の種類や量を選ぶ
- 治療の開始時に、症状と治療状況を総合してどの治療ステップか決定するが、喘息は気道炎症がもととなっているため、どのステップでも抗炎症作用の強い吸入ステロイド薬が基本治療となる
- 軽症喘息では、吸入長時間作用性β2刺激薬+ステロイド(シムビコート)の増悪時吸入が第一選択となっている
- 海外ではシムビコート1つで、維持療法と増悪時追加吸入を行う治療が標準治療となっている
- 治療ステップ3以上(症状が毎日あるような場合)の重症例では、トリプル吸入製剤(ICS+LABA+LAMA)→テリルジー、エナジア、ビレーズトリ

完全ヒト型抗TSLPモノクローナル抗体(テゼペルマブ)
コントロール不良の喘息にも有効である可能性が高いが、なにしろ高額医療費(月額17万円)となることが課題
気管支喘息重積発作とは気管支喘息の発作分類の1つで、喘息発作が24時間以上にわたって続くもののこと
気管支喘息重積発作では、直ちに入院し、集中治療室(ICU)での全身管理が必要になります。
①気管支拡張薬→β刺激薬吸入
べネトリン吸入液 0.3-0.5ml+生理食塩水 2ml 20分毎に最大3回まで投与
➁ステロイド薬の全身投与(NSAIDS過敏喘息を考慮する)→①と併用で開始
ソルメドロール(コハク酸メチルプレドニゾロン)40mg-125mg+生食50ml 点滴静注
アスピリン喘息が疑われる人(アスピリン喘息、鼻症状(副鼻腔炎、鼻茸)があり、NSAIDSで発作など)の場合はリンデロン(リン酸ベタメサゾン) 8mg+生食50ml を緩徐に点滴静注
NSAIDs過敏喘息における安全な点滴静注用ステロイドの用い方
- 発作時のステロイドの急速静注は禁忌で、できるだけ1-2時間以上かけた点滴投与とする。
- コハク酸エステル型よりも、リン酸エステル型ステロイドをなるべく用いる。
- ステロイドはコハク酸エステル構造もしくは、添加物含有量対ステロイド力価の高い製剤が、副作用対効果比の点で有利である。すなわち、コハク酸エステルステロイドならば、ヒドロコーチゾンよりもメチルプレドニゾロン、さらにリン酸エステルステロイドでは、ベタメサゾン、デキサメサゾンが有利である。
- 点滴投与も100%安全とはいえない。点滴中に悪化した場合や効果不十分な場合は、ステロイド製剤過敏の可能性を考える。
- 内服ステロイドが最も安全である。
③アドレナリン皮下注(1回0.3mg皮下注、20分毎3回まで)→①②無効例
④アミノフィリン点滴
副作用が発現しやすいため、基本的に喘息発作でルーチンでは投与しない
ネオフィリン(Aminophyline hydrate)6mg/kgを5%ブドウ糖250mlで希釈し、1/2量を15分で、残りを45分かけて点滴静注
などの薬物投与および酸素吸入を行います。
それでも症状が改善しない場合は、気管内挿管や人工呼吸器の使用が必要になることもあります。
アスピリン喘息(NSAIDS過敏喘息)の特徴
- 最近では、アスピリンだけに対する過敏症と混同されやすいため、NSAIDs過敏喘息と呼ぶ方が良い
- 成人喘息患者の5-10%を占め、NSAIDS投与により重篤な発作を来す
- アスピリン喘息の患者のうちで、NSAIDSによる発作の既往を有する患者は約6割しかおらず、既往歴のみで判断することはできない
- 鼻症状(慢性鼻炎、慢性副鼻腔炎、嗅覚低下、鼻茸)を合併することが多く、これらの所見は診断の手掛かりになる
- 一般に市販されている大部分の総合感冒薬には、解熱鎮痛薬が使用されており、アスピリン喘息の方は市販されている総合感冒薬や鎮痛薬は使用を避けるべき
- ソルメドロールやソルコーテフなどコハク酸エステル型のステロイドは、アスピリン喘息の患者さんには使用できない
- 酸性抗炎症薬は使用できないが、ソランタール、モービック、セレコックスなどの塩基性抗炎症薬は発作を誘発しませんので使用できる。また、カロナール、コカールなどのアセトアミノフェンも安全だと言われている。
- かぜ薬ではPL顆粒、ピーエイ配合錠が使用できる。但し、これらの薬でさえ、添付文書の禁忌に「アスピリン喘息」の記載がある。
ステロイドそのものは、水に難溶性のため、静注薬はコハク酸、もしくはリン酸を側鎖につけたエステル構造で製剤化されている
- ステロイドそのものは、水に難溶性のため、静注薬はコハク酸、もしくはリン酸を側鎖につけたエステル構造で製剤化されている
- NSAIDs過敏喘息患者
→×コハク酸エステルヒドロコーチゾン(サクシゾン®、ソルコーテフ®)→少量でも喘息発作を誘発する
〇リン酸エステル型ステロイド(デカドロン、リンデロン、水溶性ハイドロコートン)→安全に使用可能 - NSAIDs過敏症患者は、他のコハク酸エステルステロイド(水溶性プレドニン®、ソルメドロール®などにも過敏であり、コハク酸エステル構造に過敏と考えられる。
- しかし、国内のリン酸エステルステロイド静注薬のほとんどは、NSAIDs過敏患者が反応しやすい亜硫酸塩やパラベンなどの添加物を含んだ水溶液であり、その急速投与はやはり安全とはいえない。
- 非安定期や発作時は、さらに少量のコハク酸エステルステロイドに対し過敏になる。
- 内服薬のステロイドやコハク酸そのものには、反応しない。
- NSAIDs過敏性がない患者では、コハク酸エステルステロイドに反応しない。
- NSAIDs不耐症にコハク酸エステルステロイドを1-2時間以上かけて点滴した場合は、悪化することは少ない。
健常人では15-25ppb程度が基準値で、37ppbが健常値上限とされる。
本邦の報告ではFeNOが40ppb以上(高値群)と40ppb以下(低値群)の2群に分け、3年間の呼吸機能(1秒量)を追跡したところ、40ppb以上の高値群では経年的な呼吸機能の低下がより大きかった。
FeNOの値を参考に、吸入ステロイドやロイコトリエン受容体拮抗薬(LTRA)など抗炎症治療薬の調整を行うこともある。
- ロイコトリエン受容体拮抗薬(LTRA)→気管支拡張薬のひとつ
- プランルカスト(商品名オノンなど)、モンテルカスト(商品名キプレス、シングレアなど)
- ICSにLTRA併用することで、ステロイド内服薬が必要になった人数が約半減したデータあり
- 気管支拡張作用と同時に鼻粘膜の炎症や鼻閉の改善効果もある→アレルギー性鼻炎にも使用される
- テオフィリン徐放錠(キサンチン徐放錠ともいう)
- 気管支拡張作用があり、気管支の炎症を抑える作用もある
心不全合併の気管支喘息治療→プライマリケア メジャー診療科①心不全の項目参照
「喘息 とCOPDのオーバーラップ」と診断される場合にACO(Asthma-COPD Overlap:エイコー)と呼ぶ


結核
結核検査の第一段階はQFTまたはT-SPOT(いずれもワクチン接種の影響を受けない)
T-SPOTの方が、現場は簡単で受けが良い
- 疫学:
- 2016 年の結核罹患率は人口 10 万対 13.91(2016 年には 1.8 万人が結核と診断されている)
- 結核は、1950年以前の日本人の死因のトップ
- 世界3大感染症の一角(結核、HIV、マラリア)→現在では輸入感染症としての側面も持つ
- 症状:
- 初期のうちはカゼに似た、痰、微熱、寝汗、だるさ等々
- 感染しても全員が発症するわけではない→治療薬がなかった頃でも結核の看病ができたのはそのため
- 保菌状態のまま一生過ごす人も多い→抗体産生され新たな結核感染は生じないが免疫力が低下すると発症する
- 結核に感染した人で一生のうちに発病するのは10人に1人程度
- 排菌は空洞形成してから多くなる
- 検査:
- 結核診断のスタンダードはインターフェロンγ遊離試験(IGRA:interferon-gamma release assays)
- 両検査に共通する検体取り扱い上の注意点:
採血から培養までの検体保管温度を適切に保つこと
QFTのデメリットは主に採血現場におけるもの
T–スポットのデメリットは主に検査現場におけるもの
検査を依頼する医療機関では当然のことながらT–スポットが好まれる
判定保留と判定不可となる可能性がT–スポットの方が低い - IGRAは感染後 8 ~10 週で陽転化するため,IGRA は結核初期の診断には不向き

- 画像検査所見:
- tree-in-bud appearance及び小葉中心性の粒状影
- 空洞性病変

腸結核
- 消化管結核の部位別頻度:
食道 52 例(8.9%),胃 22例(3.8%),十二指腸 21 例(3.6%),虫垂 5 例(0.9%),小腸 173 例(30%),回盲部 221 例(38%),結腸 235例(40%),直腸 7 例(1.2%),肛門 23 例(3.9%) - 結核菌の培養検査:
- 糞便での陽性率は 10%以下,生検組織でも 17-46%にとどまる
- PCR 法の感度は 66.7%と高いが,死菌であっても陽性となるため特異度が低く,陽性率も 30%程度にとどまる
- 組織の抗酸菌染色(Ziehl-Neelsen 染色)は陽性率は 5-16%と低い

中枢神経
くも膜下出血
→救急・集中治療を参照
脳梗塞
脳梗塞の臨床病型をアテローム血栓性脳梗塞,心原性脳梗塞症,ラクナ梗塞に大別し,このいずれにも該当しないものを「その他の脳梗塞」と分類(NINDS III分類)
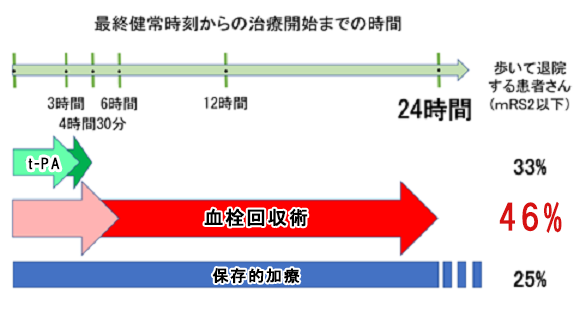
血栓回収療法
→最終健常時刻から24時間以内であれば血栓回収術が可能
血栓溶解療法の適応は発症から4.5時間以内
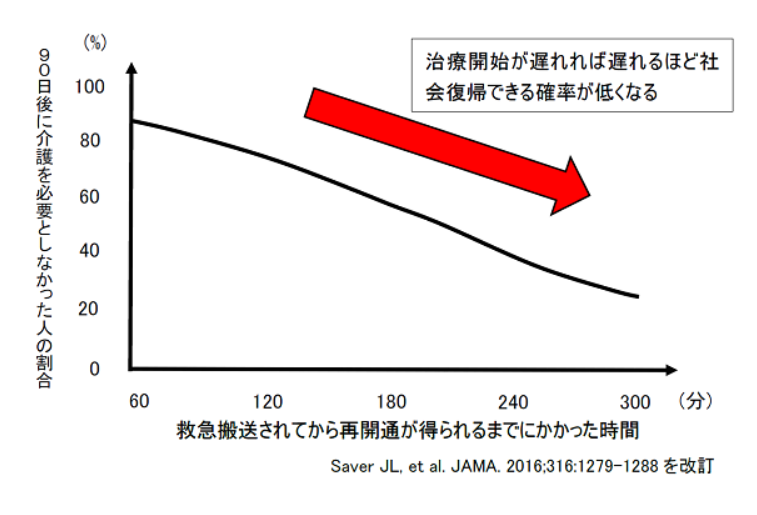
血栓回収療法を行うと、歩いて退院する患者が2倍になる
- 血栓回収療法を行う近隣医療機関
- 順天堂大学医学部付属浦安病院
- 日本医科大学千葉北総病院
- 鎌ヶ谷総合病院
- 鎌ヶ谷総合病院
- 東京歯科大学市川病院
- 行徳総合病院→発症後8時間以内なら、血管内治療=「血栓回収療法」
- 日本で使える抗血小板薬
- ハイリスク症例には二剤併用療法が推奨
- ハイリスク→頸動脈狭窄、多数のリスク因子、脳梗塞再発例など
- 併用にはシロスタゾールが安全(シロスタ+バイアスピリンorクロピド)
- 2大出血は消化管出血と頭蓋内出血
- ×アスピリンとクロピドグレルの併用療法→急性期に限定すべき
- ◎アスピリン(バイアスピリン®,バファリン81®)
- アスピリン(75-150 mg/日,分1)は血管イベントリスクを32%低下させる
- 価格も安く,多くの臨床研究で効果が証明され,まず適応を考える標準治療薬と言える
- 脳梗塞急性期から3カ月を過ぎると再発予防効果があまり期待できなくなるとされている
- 他剤より出血合併症(頭蓋内出血,消化管出血)が懸念され,胃腸障害を来す例もある
- クロピドグレル(プラビックス®)
- クロピドグレル(75 mg/日,分1)の効果は,約2万例のアテローム血栓症(虚血性脳卒中,急性冠症候群,末梢動脈疾患)を対象としたCAPRIE試験で検討され,アスピリンを上回る効果(相対リスク低下 8.7%)が示された
- 特にハイリスク例(脂質異常症合併,糖尿病合併,冠動脈バイパス術の既往など)で効果が高い
- 日本人ではクロピドグレルレジスタンスという薬剤抵抗性が問題となった
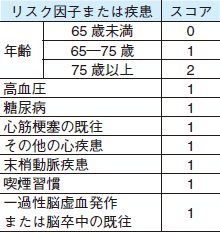
- アスピリンとの使い分け→Essen Stroke Risk Score(表1)1)で3点以上でクロピドグレルが推奨
- ハイリスク症例には二剤併用療法が推奨
※クロピドグレルと同じチエノピリジン系薬剤としてチクロピジン(パナルジン®)があるが、クロピドグレルと効果は同等ながら安全性に問題(肝障害,顆粒球減少,血小板減少性紫斑病)があり使用しない。
- ◎シロスタゾール(プレタール®)
- この薬剤の最大の特徴としては出血リスクが非常に低い
- シロスタゾール(200 mg/日,分2)は,CSPS試験(プラセボ対照),CSPS2試験(アスピリン対照)で効果が検討され、CSPSはラクナ梗塞で効果が高いこと,CSPS2は脳卒中(脳出血を含む)再発予防効果がアスピリンより優れることを示した
- 細動脈硬化例,頭蓋内血管に狭窄を有する例がよい適応
- 抗血小板作用に加え,血管内皮へ作用して血管拡張効果が認められるので,脳血流を増加できる反面,頭痛や動悸といった副作用に注意が必要
- 心房細動を合併した頸動脈高度狭窄症例など,脳梗塞の原因を複数有する症例
→抗凝固薬(NOAC>>ワーファリン)>抗血小板薬が推奨される(頭蓋内出血を増やすため両者の併用は危険)- 第一選択はダビガトラン(プラザキサ、300 mg/日,分2)
- NOACのうちプラザキサのみが,ワルファリンより脳梗塞の再発予防効果で有意に優れる
- 剤型が大きく飲みにくいことが欠点
- 胃腸障害の頻度が高く,腎機能障害例(Ccr<30 mL/分)には禁忌
- 嚥下障害がない軽症例で,管理がしっかりできる場合にはよい
- 第二選択はアピキサバン(エリキュース、20 mg/日,分2)
- この薬剤は,腎機能低下例への許容範囲が広く,高齢者,低体重例にも使いやすい
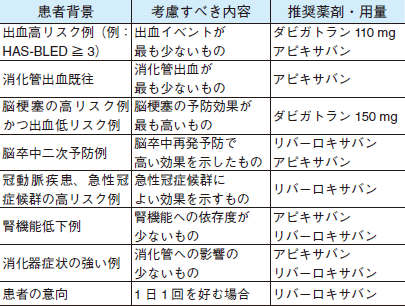
- HAS-BLED2)に示される出血リスク(高血圧,腎機能,肝機能,消化管出血,アルコール多飲など)を管理することで安全性を確保し,有効性の証明された投与量(安易に減量しない)で,しっかり治療を継続することが大切
- 実践的な使い分けの方法として,欧州から提案された指針を提示します
- 適応抗血小板薬に心房細動に伴う脳梗塞の予防効果はない(JAST試験,ACTIVE-W試験)
- 抗凝固薬の非心原性脳梗塞の再発予防効果は,抗血小板薬のそれと同等である(WARSS試験,WASID試験)
- 非弁膜症性心房細動(NVAF)を合併していれば,脳梗塞の病型にかかわらず積極的にNOACを選択
- 第一選択はダビガトラン(プラザキサ、300 mg/日,分2)
ESUS
塞栓源不明の脳梗塞(Embolic stroke of undetermined source)はESUSと呼ばれ、2014年にその重要性が提唱された(Lancet Neurol 2014;13(4))。
原因不明の脳梗塞の頻度は16-39%。
ESUSや原因不明の動脈塞栓症の原因として鑑別すべき疾患
- 発作性心房細動→埋め込み型心電図(最長2年間作動)では3割でpafが検出された
- 卵円孔開存症などのシャント性先天性心疾患
- 肺動静脈瘻
- その他の心臓疾患(僧帽弁狭窄症、心房中隔瘤、陳旧性心筋梗塞など)
- その他の非心臓疾患(大動脈粥状硬化、先天性凝固異常など)
- 感染症
- 腫瘍
内頚動脈起始部狭窄症
- 内頚動脈起始部狭窄症は脳梗塞の原因になるため、手術の適応になることがあり、脳卒中治療ガイドライン2015では、症候性で60%以上、無症候性で70%以上の狭窄率で手術を検討する
- 狭窄率は内頚動脈の最も太い直径に比べた最も細い直径の割合を用いる(NASCET法: North American Symptomatic Carotid Endarterectomy Trial)。
- エコーやMRAでは狭窄率が高く出やすいため注意が必要で、治療適応はカテーテル脳血管造影で判断する
- 手術は重篤な合併症リスクが3%程度あるため、手術適応はより慎重になっている
- 最近の傾向は、脳血流低下をきたすほどの狭窄か、狭窄が進行性の場合に手術治療を行う
- 内頚動脈起始部狭窄症は脳梗塞の原因になるため、手術の適応になることがあります。脳卒中治療ガイドライン2015では、症候性で60%以上、無症候性で70%以上の狭窄率で手術を検討する
慢性硬膜下血
治療としては、血腫が少量であれば、自然軽快や保存治療を選択
→漢方薬(五苓散、柴苓湯)やその他の薬を複合的に使用する
血腫の量が多い場合は、局所麻酔下での穿頭血腫ドレナージ術を行う
血腫の再発率は10-20%
- 症状:多彩な症状がおこる
- 頭蓋内圧亢進症状(頭痛、嘔気嘔吐など)
- 片側の麻痺(片麻痺)
- しびれ
- 歩行障害
- 失語
- 認知機能低下(または短期間での進行)
- 意欲や活動性の低下 など
- 治療:
- 厚さ10mm未満の血腫→自然収縮する可能性高い
- 厚さ20mmを超える血腫→緊急手術の可能性が高い
- 五苓散による慢性硬膜下血腫の保存治療
- 手術の回避率は、五苓散群で70%、非投与群で34.4%という比較試験データがある
- 自然収縮率20.8-50%という報告などがある
- 慢性硬膜下血腫への保険適応はない→保険病名を『頭痛』に対して処方可能
- 両側性の場合
- 両側から圧排され症状が出やすいため、より厳重なfollowが必要
- 1~2週間ごとのCTfollowが望ましい
五苓散は、漢方で「水毒」と呼ばれる、体内で水が偏在している状態に対して使用する薬。
水分子を選択的に透過させるチャネルであるアクアポリンの発見以来、アクアポリンと漢方の水毒を結びつけた基礎研究が多くなされてきた。
アクアポリンには、多くのサブタイプがありアクアポリン1とアクアポリン4は、慢性硬膜下血腫の外膜に発現しており、また、五苓散は、アクアポリン4のアップレギュレーションを阻害することが報告されている。
すなわち、五苓散は、アクアポリン4に作用し、血腫への体液の流入を阻害して、血腫の発生と再発を防ぐと考えられている。
パーキンソン病
https://pd-center.hosp.keio.ac.jp/perkinson/
ウェアリングオフ現象
薬の効果持続時間の短縮による症状の日内変動
ジスキネジア
抗パーキンソン病薬の血中濃度が高い時に出現する体をくねらせるような不随意運動
ウェアリングオフ現象とジスキネジアをまとめて運動合併症といい、これらを認めるようなった患者さんを進行期と呼ぶのが一般的。
https://pd-center.hosp.keio.ac.jp/perkinson/
ウェアリングオフ現象
効いている時間が短くなった
delayed on
L-ドパを内服しても効いてくるまでに時間がかかるようになった
no on現象
薬を内服しても効かない時がある
ウェアリングオフ現象に対しては、まずはL-ドパ製剤の量、内服回数を増やす (4~5回/日)、もしくはドパミン受容体刺激薬を追加、増量することを検討します。それでも改善が不充分な場合はL-ドパが血中で分解されてしまうのを阻害するカテコール-O-メチル基転移酵素(COMT)阻害薬、脳の中での分解を阻害するMAOB阻害薬、アデノシンA2A受容体拮抗薬 またはゾニサミドを追加します。いずれも併用は可能ですが、薬の効きすぎによるジスキネジアの悪化には注意が必要です。また、薬の錠数が増えて飲み方も複雑になりすぎないように注意する必要があります。
COMT阻害
薬剤名:エンタカポン (コムタン®, スタレボ®), オピカポン (オンジェンティス®) スタレボはL-ドパ製剤 100 mg とエンタカポン100mgの合剤です。オンジェンティス®は1日1回の内服で効果を示すCOMT阻害薬です。
MAOB阻害薬
薬剤名:セレギリン (エフピー®), ラサギリン (アジレクト®), サフィナミド (エクフィナ®)
アデノシンA2A受容体拮抗薬
薬剤名:イストラデフィリン (ノウリアスト®)
ドパミン賦活薬
薬剤名:ゾニサミド(トレリーフ®)
L-ドパを内服しても効いてくるまでに時間がかかるようになるdelayed on現象、薬を内服しても効かない時があるno on現象は、L-ドパの吸収障害が主な原因と考えられています。そのため、吸収を高める方法を試します。L-ドパの空腹時服用、懸濁液服用、1回服用量の増量などが有用です。本来であれば薬が効いているはずのタイミングで突然オフになってしまうオンオフ現象に対しては、ウェアリングオフ現象、delayed on現象、no on現象に対する治療に準じた対策を試みます。突然のオフに対するレスキュー薬としてはアポモルヒネ皮下注 (アポカイン®) も選択肢の一つです。
パーキンソン病の剖検症例の10~25%は別の疾患だったというデータがあるほど診断は難しい
パーキンソン病で「難病医療費助成制度」の対象となる人は、ホーエン・ヤール重症度Ⅲ度以上かつ生活機能障害度Ⅱ度以上の方のみ
- 病因、神経病理学的特徴:
黒質のドーパミン作動性神経細胞を含む一部の脳細胞に、レビー小体およびレビー神経突起の形でα-シヌクレインの豊富な繊維状封入体が存在し、中脳黒質にあるドパミン神経細胞が減少しドーパミンが不足することで身体の運動の調節障害が生じる。レビー小体の構造も不明なら対処法も不明なうえに、神経細胞の細胞死とレビー小体の因果関係も不明で、まだまだわからないことだらけ。 - 頻度:1000人に1人の割合(日本では約 15 万人)60歳以上では100人に約1人
- 症状:
- 運動症状
- 代表的な4つの症候は、運動緩慢、振戦、固縮、姿勢反射障害
- パーキンソン病は錐体路障害(=麻痺、反射亢進、痙縮)はない
- 動作緩慢:
仮面様顔貌
まばたき回数の減少(正常24±15回/分→12±10回未満は減少)
声の抑揚の消失
嚥下回数の減少(流涎=りゅうぜん)→進行したパーキンソン病で多い→嚥下が障害され誤嚥しやすい→誤嚥性肺炎のハイリスク
運動開始の遅延
歩行時の手の振りが小さい - 振戦:
病初期には左右差があることが多い→問診で聴取する!
安静時振戦(静止時振戦):安静時に強くふるえ、動作をすると軽くなったり消失する
pill rolling tremor→4~6Hz - 固縮:
鉛管様固縮→一定の抵抗
歯車様固縮→カクカクした一定の抵抗
筋肉の緊張が高まっている状態で、関節を曲げ伸ばしした際に抵抗を感じる
カクカクと歯車のように抵抗を感じることもあれば、鉛の管を曲げるように一定の抵抗を感じる時もある
手首固化徴候→手首により強く認める、手首を回すとだんだん固くなってくる
屈曲位ジストニア→病勢進行により前傾姿勢になってくる、頸、腰、膝、手首が曲がってくる - 姿勢反射障害:
病初期には認められない
Pull test→後ろから肩を引っ張るとそのまま倒れてしまう
前方突進歩行→固縮+姿勢反射障害によって生じる
前方や後方に軽く押されただけで体勢を立て直せずに突進したり倒れたりする
すくみ現象→1歩目が出づらい、出たら今度は前方突進する
- 動作緩慢:
- 運動以外の症状
- 精神症状、自律神経障害、感覚障害、睡眠障害、認知機能低下など
- 運動の不調をきたす前から認められる症状(うつ、便秘、嗅覚障害、レム睡眠行動異常症)もあり、診断に難渋するケースもある
- 自律神経障害
便秘が最多、排尿障害(頻尿が多い)、起立性低血圧、発汗過多、インポテンスなど多彩 - 睡眠障害
不眠、日中の眠気、むずむず脚症候群、レム睡眠行動障害
- 診断:
- CT/MRI:
パーキンソン病は頭部CT検査、頭部MRI検査で特異的な異常が“ない”のが特徴
- CT/MRI:
- 治療:
- 対症療法しかない
- 内服薬の選択枝はたくさんある→専門医の処方がベター


- 薬剤性パーキンソニズムの頻度と症状
- 高齢者では,第一世代薬で薬剤性パーキンソンニズムを起こす率は,30-50%程度
- 統合失調症患者における薬剤性パーキンソニズムの発生頻度:
スルピリド(29.3%),ハロペリドール(22.6%),クロルプロマジン(21.1%)
第二世代薬の1割弱程度に,薬剤性パーキンソニズムの発生を認めている
クエチアピンはパーキンソニズムの合併は比較的起きにくい
- 高用量バルプロ酸(発症者の平均750㎎)ではパーキンソニズムを生じる(常用量400-800㎎)
- スルピリド(商品名;ドグマチール)によるパーキンソニズムの発症頻度は高い→30%と報告されている
- バップフォー(抗コリン薬、OAB治療)でも薬剤性パーキンソニズム生じうる
- 左右同等に両側性に出現し,振戦は手足を動かした時に出現する
- 遅発性ジスキネジアやアカシジア
- 動作が遅くなった
- 声が小さくなった
- 表情が乏しくなった
- 歩き方がふらふらする
- 歩幅がせまくなった
- 一歩目が出ない
- 手が震える
- 止まれずに走り出す
①つぎ足テスト(10歩):小脳症状の観察
パーキンソン病ではつぎ足で歩行(10歩)できる。
②バイシクルサイン:
歩行困難なパーキンソン病患者でも自転車には乗れる→試験は難しいので問診で確認する!
③拍手徴候(3回やってもらう):
パーキンソン病では3回で止められる
パーキンソン症候群では3回で止められない
④マイヤーソン徴候(眉間徴候):
パーキンソン病では叩いている間まばたきが続く(陽性尤度比4.5)
実臨床では、鑑別ポイントとしてレボドパへの反応性は重要!!!
てんかん(総論)
てんかんの詳しい解説→https://www.kodama-epi-cl.com/dr-epilepsy1/
てんかん診療ガイドライン2018→https://www.neurology-jp.org/guidelinem/tenkan_2018.html
てんかんの定義
非誘発性のてんかん発作が24時間以上間隔をあけて2回以上起きること
※非誘発性=脳卒中急性期、脳炎、アルコール離脱などのてんかん発作を起こす疾患がないこと
※2回目を起こす頻度→3~4割、3回目を起こす頻度は7~8割で急激に高くなる
てんかん発作の好発年齢
小児ではなく高齢者で、症候性てんかんが増えるため!
全般てんかん
脳の全体の神経細胞が一気に興奮して起きるてんかん→脳波で全般性異常がでやすい
部分てんかん
脳のある一部分から脳神経細胞の異常興奮が始まり、それが発作の症状を起こしていくてんかん
てんかんの異常興奮が頭のどこで起こるかによって、出てくる症状が違う
部分てんかん=焦点性てんかんと考えてよい
30歳以上初発のてんかんは部分てんかん>全般てんかん
てんかん分類表(2×2)のうち、特発性部分てんかんと症候性全般てんかんは主に小児科領域のてんかん
成人てんかんは症候性部分てんかんと特発性全般てんかんが多い
焦点性てんかんなのか全般てんかんなのかはそれぞれ効く薬が違うので、区別することが重要

大人のてんかんにおいては、一人の患者はいつもの順番でいつもの症状を起こすワンパターンなてんかん発作しか起こさない!(1~2分間のSPSだけだったり、SPS→CPS→sGTC(2次性全般化)と進展することはありうる)
部分発作か全般発作かの鑑別→脳波をとらないとわからない
てんかん発作の表現型(臨床症状)→SPS、CPS、GTC(+sGTC)の3パターンに分類する
CPSは実はとっても大事な発作であり、内側側頭葉てんかんでよくみられる
→ボーっとして動きが少ない発作のため、見過ごされることもある
内側側頭葉てんかん
症候性部分てんかんで一番大事
単純に患者数が多く、大人のてんかんにおいては最も重要

CPSでは、意識はないが倒れるほどの発作は少なく、発作中に無意識のまま歩行(自動歩行症)するケースもある
高齢者のてんかんの特徴
65歳以上の初回発作の場合、2回目発作は66~90%で生じる(1回目でてんかんと診断してもよい)
ビムパット(ラコサミド)が使用されることが増えている
テグレトールと作用機序は似ており、テグレトールと同等程度の効果があるのですが、テグレトールよりも副作用が少ないとされています。またイーケプラと違い、易怒性の副作用が少ないため、もともと怒りっぽい人などはこちらから使われることも多い
けいれん重責発作の急性期治療
①セルシン1㎎/1mL(1A=2㎎/2mLのうち0.5A)の静注
➁レベチラセタム1A(=500㎎、先発品はイーケプラ)+生食100mLのDIV30分
③血圧>200mmHgなら高血圧緊急症も疑いニカルジピン1㎎/1mL(1A=2㎎/2mLのうち0.5A)静注
てんかんの有病率:人口1000人中4-9人→日本で100万人
けいれん=てんかんではない、けいれん性失神(短いけいれんを伴う失神)もある
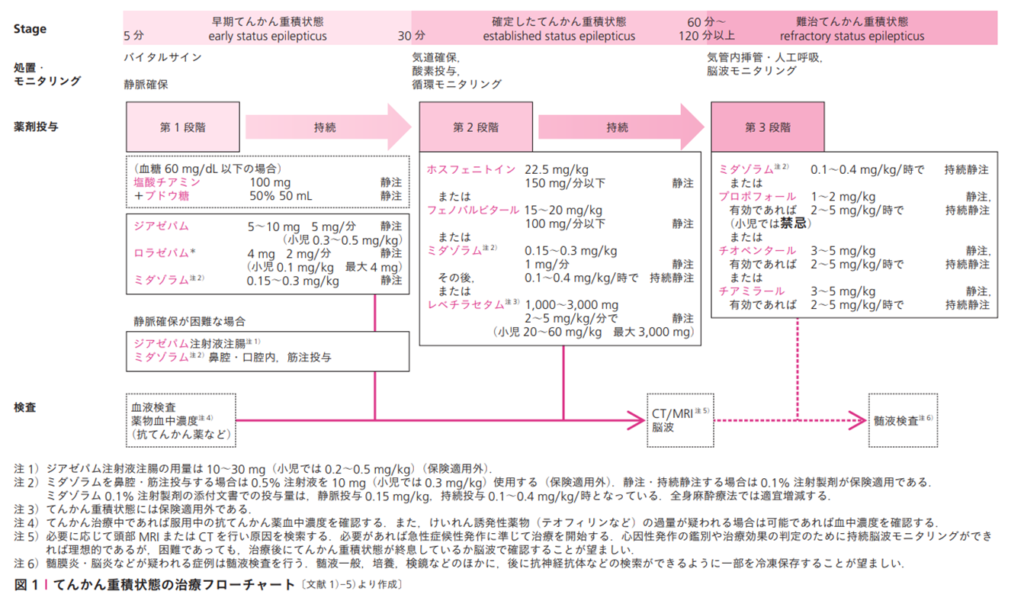
認知症はてんかんのハイリスク因子(アルツハイマー病の10-22%にてんかん発作あり)
発作抑制のマイナス因子→①過労(ストレス) ②睡眠不足 ③怠薬
抗てんかん薬で約7割の人の発作が抑えられる(3割は頻度減少または無効)

てんかんの鑑別疾患

その他にもレム睡眠行動障害、運動誘発性遅発性ジスキネジア(PKD)
https://www.pmda.go.jp/files/000245263.pdf
ジスキネジア 異常な(ジス)運動(キネジア)
→自分の意志とは関係なく、体の一部が勝手に不規則で異様な動きする現象(不随意運動の一種)。ジスキネジアでは、特定の筋肉がリズミックで不規則な運動を起こす
遅発性症候群(tardive syndromes)
→3か月以上にわたる精神病薬の使用に関連しておこる不随意運動の総称。遅発性ジスキネジア以外にも舞踏運動、ジストニア、振戦、バリズム、アテトーゼ、チック、ミオクローヌスなど症候的に多様の不随意運動が複合してみとめられる
遅発性ジスキネジア
→特定の薬剤(向精神薬が多い)を内服している状況で、顔や舌、手足、体幹などが勝手に動いてしまう(=不随意運動)。遅発性ジスキネジアのタイプは、72%が口・頬・舌のジスキネジア(古典的遅発性ジスキネジア)が 72%で最も多く、他に遅発性振戦(30%)、遅発性アカシジア(22%)、遅発性ジストニア(16%)、遅発性チック(4%)、遅発性ミオクローヌス(1%)がみられ、35%は 2 つ以上の遅発性不随意運動の組み合わせであった。
「繰り返し唇をすぼめる」「舌を左右に動かす」「口をもぐもぐさせる」「口を突き出す」「歯を食いしばる」「目を閉じるとなかなか開かずしわを寄せている」「勝手に手が動いてしまう」「足が動いてしまって歩きにくい」「手に力が入って抜けない」「足が突っ張って歩きにくい」
ジストニア 異常な(ジス)筋緊張(トニア)
→身体の一部あるいは全身の持続的に筋収縮が起こり、捻転や反復を伴う身体の異常な姿勢を来す。多くの場合何らかの動作や環境条件に応じて、特定の筋肉がいつもほぼ同じパターンで緊張・収縮し、身体の一部または広範囲に異常なねじれや屈曲その他の不自由な状態が生じる
アカシジア
→じっと坐っていられず絶えず足や手を動かし、足を組んだりはずしたり・手の回内回外(ドアノブを回すような動き)を繰り返したり・椅子から立ったり座ったり、など同じ動きを絶えず繰り返さずにはいられない


PNESとは日本語では心因性非てんかん性発作(昔でいうヒステリー)
本人は決して気を引こうとしてわざとやっているわけではない!
ストレスが原因で起こるけいれんや意識障害(厳密には意識は保たれているが、無反応になる)
てんかん発作はSPSで始まっても数分以内には二次性全般化となり、全身けいれんを起こして終わるのに対して、PNESの場合、30分以上続くことが稀ではない
どこで生まれたましたか?
兄弟は何人ですか?
生まれてすぐに胎児仮死があったとか長期間に保育器に入っていたとか言われたことはありますか?
生まれ育った家庭に問題はなかったですか?例えば、虐待されたとか、すぐに両親が離婚したとかです。
小学校生活はどうでしたか?
いじめられたり、不登校になったりとかはなかったですか?
中学校はどうでしたか?
いじめられたり、逆に不良になって学校行かなくなっちゃったりとかなかったですか?
友達はいましたか?
部活はやってましたか?
学校の成績はどうでしたか?上中下だと一言でいうと、どのくらいでしたか?
高校はちゃんと行きましたか?
普通科ですか?定時制ですか?
停学や退学になったりしませんでしたか?
高校卒業後、どうしました?働き始めましたか?大学に行きましたか?
大学では何学部に行きましたか?
その後、どんな会社のどんな部署で働きましたか?
正職員ですか?派遣ですか?
今の会社は何社目ですか?
今の会社では勤続何年目ですか?
結婚したことはありますか?
運転:最後の発作から2年間が経過するまで運転禁止(道路交通法)
妊娠:てんかん薬は催奇形性あり(6~10%)
入浴:基本的にはシャワーのみが安全、プールや海もやめておいた方が良い
電車は?
てんかん薬物療法
てんかん診療ガイドラインの第一選択薬(2018年版)
部分てんかん→カルバマゼピン(テグレトール)、ラモトリギン(ラミクタール)、レベチラセタム(イーケプラ)
全般てんかん→バルプロ酸(デパケン)
抗てんかん薬は少量で開始し,発作が抑制されるまで漸増していくのが基本
薬物血中濃度が低くても発作が抑制されていればOK
5年間発作がなければ抗てんかん薬を中止してもよいが3割で再発する
すべての抗てんかん薬で眠気とふらつきが起こりえる
CBZ(カルバマゼピン)、ZNS(ゾニサミド)、LTG(ラモトリギン)は発疹の副作用が有名
LEV(レベチラセタム)、PER(ペランパネル)、ZNS(ゾニサミド)は気分がイライラしたり落ち込んだりする可能性がある
焦点性てんかんだけに効きやすい薬
→カルバマゼピン(テグレトール)、ラコサミド(ビムパット)、フェニトイン(アレビアチン)。特に、ビムパットは私がよく処方する
全般てんかんによく効く薬
→代表はVPA。私は、男性の全般てんかんにしかほぼ使いません。なぜなら、バルプロ酸は赤ちゃんの催奇形性が他の抗てんかん薬と比べて高いと言われているからです。女性の全般てんかんの場合は、レベチラセタム、ラモトリギンを使うことが多いです。
焦点性てんかん、全般てんかんにどちらにも効きやすい薬
→レベチラセタム、ラモトリギン、ゾニサミド。特にレベチラセタム、ラモトリギンがよく使われる。もっと言うと、ラモトリギンは薬疹の副作用がありますので、レベチラセタムが個人的には一番使いやすい。



ラコサミド(ピムバット)100mg錠
成人:通常、成人にはラコサミドとして1日100mgより投与を開始し、その後1週間以上の間隔をあけて増量し、維持用量を1日200mgとするが、いずれも1日2回に分けて経口投与する。なお、症状により1日400mgを超えない範囲で適宜増減するが、増量は1週間以上の間隔をあけて1日用量として100mg以下ずつ行うこと。
クレアチニンクリアランスが30mL/min以下の重度及び末期腎機能障害のある患者には、成人は1日最高用量を300mg、小児は1日最高用量を25%減量とするなど慎重に投与すること。また、血液透析を受けている患者では、1日用量に加えて、血液透析後に最大で1回用量の半量の追加投与を考慮すること
症候性てんかん
- その原因となる基礎疾患が脳にあり、そのために脳内の特定の部位に電気的な異常・過剰放電が起こる病気
- 症候性てんかんには部分てんかんに属するものと、全般てんかんに属するものがあるが、ほとんどは部分てんかんに属するもので、その発作は脳の部分的な病変による部分的な電気的異常から起こる
- 高齢者てんかんは、症候性てんかんが多い
- 高齢者てんかんでは、側頭葉てんかんが最も多く約7割、次いで前頭葉てんかんが約1割
- 60歳以降のてんかん有病率は1.5%で、年齢が高くなるほどてんかんを持つ人が増加する
- アルツハイマー病の人は側頭葉てんかんが多い
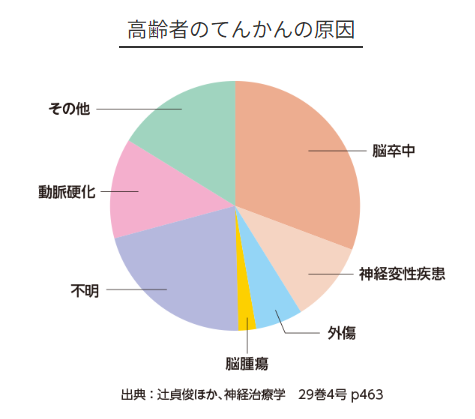
内側側頭葉てんかん



- 側頭葉てんかんは、発作の前に特徴的な前兆が認められることが多く、よくみられるものは上腹部消化管の不快感(胃袋の上あたりに認める胸やけのような症状)、既視感(デジャブ―と呼ばれる過去の景色が浮かんでくる現象)、異臭(鉤発作と呼ばれる嫌な臭い)、動悸および頭痛などがあります。
- 患者さんは、その前兆を感じた後に意識が曇ってしまうので、前兆により発作を予期して、「発作が起こりそうだ。」と家族に言ったりします。
- 前兆の後、開眼していますが、心ここにあらず状態で意識が曇り(意識減損と呼ばれる状態)、口をモグモグ、パクパクさせたり、ぺちゃぺちゃと音を立てる口部自動症をきたすことが多いです。手で物をまさぐったり、突然、夢遊病者のように歩き出したりする状態(歩行自動症)も見られます。
- 側頭葉てんかんには側頭葉内側部に存在する海馬(本来の機能は記憶中枢)がてんかんの焦点となっている群と側頭葉の脳実質にてんかん焦点が存在する群に大きく分けられ、前者の代表的なものは海馬硬化症による内側側頭葉てんかんです。
てんかん発作が起こりやすくなる可能性がある薬剤
- バルビツール酸・ベンゾジアゼピン系薬物 (離脱時)
- 抗うつ薬(イミプラミン、アミトリプチン、軽度ながら選択的セロトニン再取り込み阻害薬:SSRI)
- 抗精神病薬(クロルプロマジンなど)
- 気管支拡張薬(アミノフィリン・テオフィリン)
- 抗菌薬(カルバペネム系抗菌薬・抗菌薬及び非ステロイド性消炎鎮痛薬:NSAIDs との併用)
- 局所麻酔薬(リドカイン)
- 鎮痛薬(フェンタニル・コカイン)
- 抗腫瘍薬(ビンクリスチン・メトトレキサート)
- 筋弛緩薬(バクロフェンなど)
- 抗ヒスタミン薬

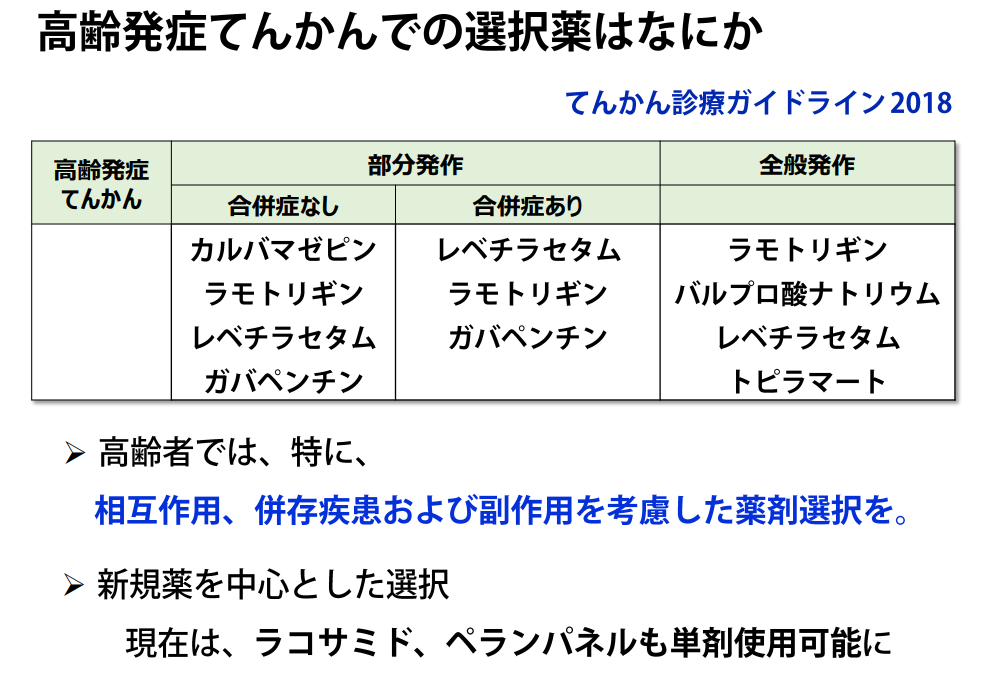
正常圧水頭症(Normal Pressure Hydrocephalus:NPH)
歩行障害はほぼ必発
認知障害、歩行障害、尿失禁の臨床症状のいずれかが存在し、脳室は拡大しているが腰椎穿刺時髄液圧は18cm水柱以下で、髄液シャント手術で症状の改善が期待できる症例を正常圧水頭症という


開脚歩行、小刻み、摺り足…方向転換困難、易転倒
https://www.ishizawa-clinic.jp/medical/nph01.html
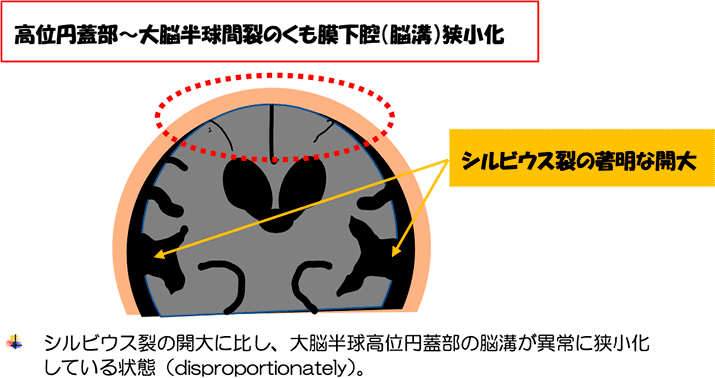
- 症状:
- 認知障害、歩行障害、尿失禁が3徴候と言われているが、歩行障害で初発する場合が多く他の障害のない場合もある。
- 歩行障害:
振戦を伴わない小股歩行で、やや開脚のゆっくりとしたものが多い
開脚歩行、小刻み、摺り足…方向転換困難、易転倒 - 認知障害:
前頭葉機能障害が主体⇒無関心、注意力低下、動作の緩慢さなど。
進行すれば、認知機能全般の低下。
アルツハイマー型認知症との合併もあり、病型診断に迷うことも少なくない。 - 初期から尿意を伴わない真性の尿失禁は少ないが、歩行障害とともに我慢もできにくくなる為トイレに間に合わないという切迫尿失禁はしばしば認める。
- 正常圧水頭症では固縮を認めても典型的な振戦を認めることはない→パーキンソン病との鑑別点
- 分類:
続発性正常圧水頭症(70~80%)と、特発性正常圧水頭症(20~30%)とに分類- 続発性:70~80%
くも膜下出血、髄膜炎や頭部外傷等に続発する - 特発性(iNPH):20~30%
特発性は高齢者の1%程度にみられる頻度の高い疾患だが、先行する疾患がないので診断にいたらない場合も多く次の2点に注意することが大切です。- この数ヶ月以内に比較的急に歩行障害や認知障害が進み、CTで脳室拡大を認めるが、障害を説明する脳血管障害や頸・腰椎、膝などの病変がない場合、本症を積極的に疑う。
- 症候から本症が疑われ、CTまたはMRIで脳室の拡大があり、加えてシルビウス裂の拡大や髄液排除試験が有効ならシャント術の適応があると考えて良い。
- 続発性:70~80%
- 検査:
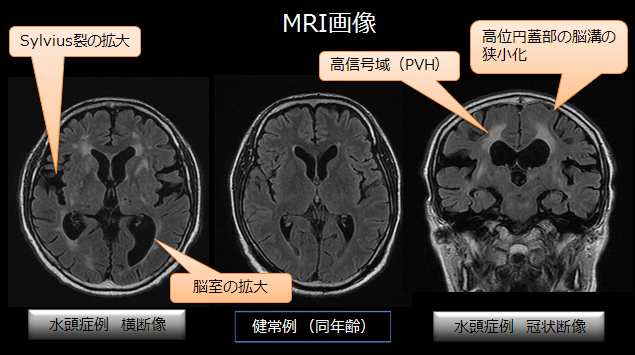
- CT・MRI:
側脳室の丸みを帯びた拡大を認める。シルビウス裂の拡大と高位円蓋部の狭小化、脳梁角の鋭角化を認める場合はシャント有効例が多い。
アルツハイマー型認知症も脳萎縮により脳室が拡大しているようにみえるが、特発性正常圧水頭症では高位円蓋部・正中部と呼ばれる部位の脳溝(おおまかにいえば頭頂部の脳の溝)が狭くなっている点がアルツハイマー型認知症と異なる。 - 髄液排除試験:
18~20Gの腰椎穿刺針で20~40mlの髄液を排除し、数日間ほど臨床症状を観察する。改善例ではシャント有効例が多いが、非改善例でも有効例があり、他の検査結果を参考にする。 - CT脳槽造影:
以前は良く行われていたが特異度・感度ともに低く、今日では行われなくなっている。
- CT・MRI:
- 治療:
- シャント手術:
入院で腰椎試験穿刺前後の歩行・認知機能を評価したうえでシャント手術の適応を決めることもある - 第三脳室開窓術:
閉塞性水頭症の場合に用いられることが多く、一般の特発性水頭症手術には、用いない
- シャント手術:
不随意運動→神経内科の領域
ミオクローヌス
単一の筋または筋群に生じる短時間による筋収縮
健康な人でも眠りかけた時などに出現する瞬間的な動作
- 代謝疾患、肝不全、腎不全、心停止後の蘇生後などでも出現する
- 神経疾患では、アルツハイマー病、プリオン病であるクロイツフェルト-ヤコブ病で見られる
- 吃逆も生理的なミオクローヌス(横隔膜ミオクローヌス)
脳卒中後痛:CPSP(Central Post-Stroke Pain)
CPSPは脳卒中後の1~8%に認める
脳卒中後痛(post-stroke pain)の多くは、視床、大脳皮質感覚野、延髄、被殻などでの脳卒中(梗塞、
出血)の後、数日~数カ月後に生じる。
主として脊髄視床路などの痛覚伝導路に障害がある場合、温痛覚が選択的に障害され、感覚障害のある
部位にしびれを伴って、灼けつくような痛みを訴えることが多い。
従来、視床痛(thalamic pain)との呼称が広く用いられており、その責任病巣は視床後外側で腹側尾
側部と考えられていた。しかし、内包や視床皮質間線維などの障害でも出現することから、視床痛、
視床上痛(suprathalamic pain)に脳幹部の病変が原因となるWallenberg症候群なども含めて脳卒中
後痛と総称することが一般的となっている。
発症機序は不明であるが、脳内の抑制系の障害、神経の異常活動などが考えられている。
主として脊髄視床路などの痛覚伝導路に障害がある場合、温痛覚が選択的に障害され、感覚障害のある
部位にしびれを伴って、灼けつくような痛みを訴えることが多い。
痛みは、視床痛では、障害側対側の四肢に限局することもあるが、障害側対側の顔面、体幹に拡がるこ
とが多い。Wallenberg症候群では、障害側の顔面、対側の体幹、四肢に痛みを訴える。なお、allodynia、
hyperesthesia、dysesthesiaを伴う。
脳卒中の影響により麻痺、運動失調、不随意運動、失認、失行、失語などを伴うことがある。また、抑
うつ、感情障害、認知障害を伴って、痛みを修飾していることがある。
薬物治療としては、他の神経障害痛と同様に、三環系抗うつ薬、抗てんかん薬を投与する。ドラッグチ
ャレンジテストでketamine-sensitiveの場合、ケタミンの点滴投与を併用することがある。
その他、視床血流の低下が確認できた場合、電気痙攣療法の効果が期待できる。また、脊髄電気刺激療
法、大脳皮質運動野刺激療法、脳深部刺激療法の適応を考える。
日本ペインクリニック学会 https://www.jspc.gr.jp/Contents/public/pdf/mondaikaitou_24.pdf
CPSP薬物療法
日本ペインクリニック学会 https://www.jspc.gr.jp/Contents/public/pdf/mondaikaitou_24.pdf
第一選択薬
①三環系抗うつ薬:アミトリプチリン、イミプラミン、ノルトリプチン
【機序】モノアミントランスポーターを阻害し、シナプス間隙に放出されたモノアミンの前シナプスニューロンへの再取り込みを阻害する。具体的にはノルアドレナリン、セロトニンの再吸収阻害による作用で鎮痛効果を発揮する。
②カルシウムチャネルα2δリガンド:ガバペンチン、プレガバリン
【機序】過剰に興奮した神経系において、各種神経伝達物質の放出を抑制する。興奮性神経系の前シナプス
の存在する電位依存性 Ca2++チャネルのα2δサブユニットに結合して、カルシウムの流入を抑制し、グルタミン酸などの神経伝達物質の遊離を抑制することで鎮痛作用を発揮する。
③抗てんかん薬
ラミクタール(ラモトリギン)
第二選択薬
① 選択的セロトニン・ノルアドレナリン再取り込み阻害薬:デユロキセチン
【機序】三環系抗うつ薬に比して選択的なセロトニン、ノルアドレナリンの再取り込みを阻害し、下行性抑制系を賦活し鎮痛効果を発揮する。
② 抗不整脈薬:メキシレチン
【機序】神経細胞膜Naチャネル阻害作用による求心性の活動電位を抑制することによる鎮痛作用が主たる機序と考えられる。その他、内因性オピオイドを介する下行性疼痛抑制神経の賦活も関係するといわれている。
③ ノイロトロピン
【機序】モノアミン作動性下行性疼痛抑制系の活性化作用が主たる作用といわれるが、詳細は不明である。
第三選択薬
①オピオイド鎮痛薬:フェンタニル、モルヒネ、オキシコドン、トラマドール、ブプレノルフィン
【機序】中枢のオピオイド受容体に結合し、下行性抑制系を賦活する。また、末梢侵害受容器のオピオイド受容体に結合し、C および Aδ線維終末を過分極させてインパルスの発生を抑制する。
視床痛のような神経原性疼痛には, オピオイドや消炎鎮痛剤は基本的に無効
主に用いられる薬剤
抗うつ薬の三環系抗うつ 薬
選択的セロトニン再取り込み阻害剤(SSRI)
抗けいれん剤
CPSPに対する漢方薬
漢方薬
桂枝加術附湯(ツムラ18)→関節痛、神経痛に有効、冷えると痛くなる(入浴で改善)場合に有効
黄連解毒湯(ツムラ15)→7/9例で有効だった
小柴胡湯合桂枝加芍薬湯
抑肝散加陳皮半夏(ツムラ83)
幻肢痛→当帰芍薬散加烏頭(当帰芍薬散の神経保護作用と烏頭・附子の末梢神経の抑制と脳幹部の下行性抑制系を介した鎮痛作用)
慢性腰痛症に対する牛車腎気丸,神経障害性疼痛に対する抑肝散,有痛性脚痙攣に対する芍薬甘草湯,舌痛症に対する加味逍遙散,帯状庖疹後神経痛に対する桂枝加朮附湯およびブシ末,などはその代表的な例である.(https://www.mhlw.go.jp/content/000350363.pdf 慢性疼痛治療ガイドライン)

幻肢痛→当帰芍薬散加烏頭(当帰芍薬散の神経保護作用と烏頭・附子の末梢神経の抑制と脳幹部の下行性抑制系を介した鎮痛作用)
- SSRI
- 三環系抗うつ薬に伴う口渇などの副作用が少なく抑うつ症状にも有効なことから,近年視床痛に頻用されてい るが,発症後1年以上経過した患者への効果が低いことが報告されている。その原因として痛みの持続 が神経回路を固定してしまう可能性があり,薬剤の 投与には発症後早い時期が良いと報告されている
頭痛
→「症候学・鑑別疾患」の頭痛 参照
内分泌
甲状腺疾患
Basedow病
Basedow病治療ガイドライン2019
バセドウ病は甲状腺に対する異常な免疫反応により、甲状腺を刺激する抗体が作られ、その抗体が甲状腺を刺激することで甲状腺ホルモンが過剰に分泌される病気
バセドウ病は1,000~2,000人に1人,女性ではさらに罹患している頻度が多い
母親がバセドウ病の場合、娘がバセドウ病になる確率(危険率)は通常の約6〜10倍程度と言われており、健常者と比較すると発症の確率はやや高い傾向にある
→https://minds.jcqhc.or.jp/common/wp-content/plugins/pdfjs-viewer-shortcode/pdfjs/web/viewer.php?file=https://minds.jcqhc.or.jp/common/summary/pdf/c00502.pdf&dButton=false&pButton=false&oButton=false&sButton=true#zoom=auto&pagemode=none&_wpnonce=3b871a512b
診断
①TSH、FT4、FT3
②TRAbが高ければBasedow病
TRAb正常ならばTSAbを追加→高値ならBasedow病
TRAbは採血後40分程度で測定結果がわかりますが、TSAbは結果が判明するまでに1週間を要します。すぐに結果がわかること、診断能力はほぼ同等であることから通常はTRAbを測定します。一部のバセドウ病では2つの測定結果に食い違いが生じることがありますので、バセドウ病が疑われて測定したTRAbが陰性であった場合はTSAbを追加して測定することがあります。これらの抗体は診断目的以外に、バセドウ病の勢いを調べるときにも測定します。病勢が鎮まってくると抗体の値も低くなってきます。
治療と効果判定
抗甲状腺薬治療後の検査スケジュール
メルカゾール(=MMI)では 3~6 錠(15~30mg)で治療が開始され,甲状腺ホルモン濃度の正常化を確かめながら,20mg, 15mg, 10mg, 5mg と徐々に減量する。5mg までに減量するには,個人差が大きいが平均 1~2 年が目安になる。
抗甲状腺薬を2年服用して中止後1年の寛解率は50%弱です。
管理目標
未治療時の抗甲状腺薬の初期内服量
軽症から中等症(FT4値5 ng/dl未満)ではMMI 15 mg/日より開始
重症と考えられる症例(FT4値5 ng/dl以上)では,MMI 15 mg/日+KI 50 mg(ヨウ素として 38.2 mg)の併用
が推奨される
しかし,MMIの添付文書には,いまだに「通常成人に対しては初期量1日30 mgを3~4回に分割経口投与する.症状が重症のときは,1 日 40~60 mgを使用する」とされており,本ガイドラインの方針が反映されていない.これに対しては日本甲状腺学会からも強く改訂を求めている
症状の軽減にβ遮断薬は有効です。心拍数管理目的ならばβ1選択性の薬剤を使います。
振戦やイライラなど交感神経症状が強い時は非選択性のプロプラノール塩酸塩(インデラル®)を使います。その際、喘息がないことを確認しています。
β遮断薬が使えず、心拍数コントロールが必要な時はベラパミル塩酸塩(ワソラン®など)やジルチアゼム塩酸塩(ヘルベッサー®など)のカルシウム拮抗薬を経口で使います副作用は投与量に依存するので甲状腺機能亢進症が中等症以下の場合はチアマゾール(メルカゾール®)15μg/日かそれ以下から始める甲状腺機能検査は当初は1か月ごとに、安定してきたら薬物の減量に伴って検査の間隔をあけます。
FT4,FT3,TSH は初期には 2 週に 1 回ぐらい検査する。
3ヵ月後ぐらいからは,1ヵ月 1 回とし,その後は 2ヵ月 1 回程度でよい。
TRAb,TSAb は毎回は測定する必要はないが 2~3ヵ月に 1 回は測定する。特に,抗甲状腺薬を中止する前には必ず測定する。また,メルカゾール,PTU の副作用として最も重要な無顆粒球症(agranulocytosis)の発症を診断するために,毎回必ず,血算(特に白血球数,白血球分類)を行う。その他,心電図,甲状腺エコー検査も 1 年に 1 回程度は実施する。

https://minds.jcqhc.or.jp/common/wp-content/plugins/pdfjs-viewer-shortcode/pdfjs/web/viewer.php?file=https://minds.jcqhc.or.jp/common/summary/pdf/c00502.pdf&dButton=false&pButton=false&oButton=false&sButton=true#zoom=auto&pagemode=none&_wpnonce=3b871a512b
その他の甲状腺疾患
無痛性甲状腺炎
主に慢性甲状腺炎(橋本病)をベースにして,何らかの原因により甲状腺濾胞が破壊されて血中に甲状腺ホルモンが漏出し,一過性に甲状腺機能亢進症状を呈する疾患である。亜急性甲状腺炎と病態は似ているが,痛みの強い亜急性甲状腺炎に比べて,痛みのないのが特徴で,「無痛性甲状腺炎」 と名付けられた。
亜急性甲状腺炎
ウィルス感染により甲状腺破壊が起こり,ホルモン漏出によって軽度の甲状腺機能亢進症状を呈する。バセドウ病とこれら破壊性甲状腺炎との鑑別には臨床症状が有用である。眼球突出や脛骨前粘液水腫があればバセドウ病と診断できる。甲状腺の自発痛,圧痛が著明であれば亜急性甲状腺炎である。検査では,抗 TSH レセプター抗体(TRAb,TSAb)が重要である。
SIADH
薬剤性SIADHの原因としては、鎮痛薬(非ステロイド系抗炎症薬、オピオイド)、抗てんかん薬(カルバマゼピン)、アンジオテンシン変換酵素(ACE)阻害薬、プロトンポンプ阻害薬(PPI)、抗うつ薬である選択的セロトニン再取り込み阻害薬(SSRI)などが知られている
アレルギー・膠原病
アレルギー性鼻炎
◎デザレックス(デスロラタジン、後発品なし)2016年~
脂溶性が低く脳に入りにくいため眠気が出にくく、添付文書には自動車運転などに対する注意の記載がありません
1回5mgを1日1回経口投与する
ディレグラ(配合錠)
→抗ヒスタミン+エフェドリン配合で鼻閉症状が中等症以上の場合に適応、単剤としては最強
充全型に最適!だが短期間投与にとどめる
抗ヒスタミン薬→鼻汁、くしゃみに有効(抗コリン作用あり→緑内障、尿閉、せん妄)
ロイコトリエン拮抗薬→鼻閉症状
点眼薬→アレジオンLX0.1%が◎
防腐剤フリーでコンタクトレンズOK、1日2回でOK(効果持続8時間)
- アレルギー性鼻炎ガイド2021(一般向け)、鼻アレルギー診療ガイドライン2020
- 透明のさらっとした鼻汁、鼻閉、発作的で連発するくしゃみの3大症状(くしゃみ、鼻汁、鼻閉)
- 機序:
抗原が侵入→抗体産生→マスト細胞でヒスタミンやロイコトリエン産生
ヒスタミンが神経刺激→くしゃみや鼻汁
ロイコトリエンが血管刺激→鼻閉症状をきたす
→症状に応じた薬剤選択が重要 - 病型:
くしゃみ+鼻汁がメイン(くしゃみ・鼻漏型)
鼻閉がメイン(鼻閉型)
すべてそろう(充全型) - 鑑別疾患:鼻中隔湾曲症、副鼻腔炎、鼻ポリープ、など
- 検査:鼻汁中の好酸球を証明する、血中好酸球数、血中総IgE、鼻誘発テスト
- 季節性アレルギー性鼻炎(花粉など)と通年性アレルギー性鼻炎(ハウスダストなど)がある
- 花粉症+通年性アレルギー性鼻炎を合併することもある
- 花粉症(hay fever):季節性・地域性のアレルギー性鼻炎
- 症状:鼻炎症状+結膜炎症状(かゆみ、充血、涙)+のどのかゆみ、皮膚のかゆみ、下痢、熱感など
- 季節を問わず、いつまでも花粉が飛散し、花粉の種類もかなり多いのが関東。春先にピークがくるスギやヒノキ科だけではなく、秋のブタクサ属をはじめ草本花粉の時期も長い
- 日本で一番花粉量が多いのは中部山間部
- 通年性アレルギー性鼻炎:
- 喘息やアレルギー性結膜炎、アトピー性皮膚炎を合併することがある
- 治療
- アレルゲンの除去:部屋の清掃、寝具・衣類・ペット
- 環境整備:室温20-25度、湿度45%を目指す、畳や布ソファー、カーペットをやめる
- 薬物治療:下記参照
- 単剤ならディレグラが最強か(合剤のため、すべての症状に効くので充全型に最適)
- 眠くならず強力なのはビラノア、デザレックス、ディレグラ→自動車運転可能
- アレグラ、クラリチン、エバステル、タリオンは最弱
- 鼻閉に対してはロイコトリエン拮抗薬>第2世代ヒスタミン薬
- H1ブロッカーは眠気だけでなく痙攣誘発することもあるので注意
オロパタジン:アレロック
レボセチリジン:ザイザル
セチリジン:ジルテック、セチリジン
ビラスチン:ビラノア
デスロラタジン:デザレックス
フェキソフェナジン/塩酸プソイドエフェドリン配合:ディレグラ
ルパタジンフマル酸塩:ルパフィン

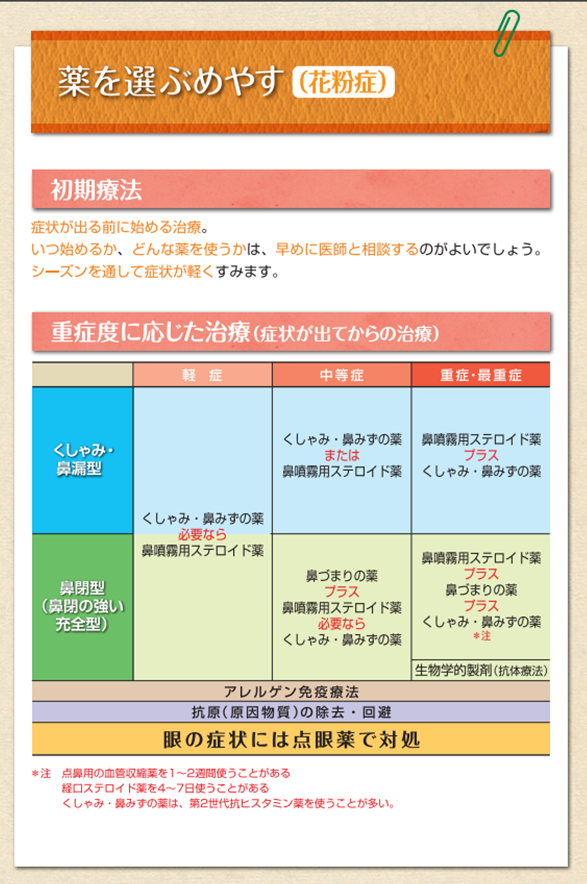

H1 受容体はさまざまな組織に分布し中枢神経では海馬、視床下 部などに、末梢組織では平滑筋、消化管、血管内皮細胞、免疫細胞などに存在する。ヒスタミンが中枢神経に存在するH1受容体に結合することで覚醒や興奮が保たれている。H1受容体拮抗薬により、ヒスタミンのH1受容体への結合が阻害されると中枢神経系が抑制され、眠気・倦怠感などが起こる。第一世代H1受容体拮抗薬は脂溶性が高く血液脳関門を通過しやすいため、これらの副作用の頻度が高いが第二世代のH1受容体拮抗薬は、中枢への移行性が低下し副作用が出にくい。また、中枢神経に存在するヒスタミンH1受容体は、痙攣の抑制系に関わっていてH1受容体の遮断作用が強く発現する事により、痙攣の抑制系が抑えられなくなり、痙攣が起きてしまうこともある。GABA(γ-アミノ酪酸)などによる中枢神経の抑制系が十分に発達していない乳幼児では、ヒスタミン系が神経の抑制系として働いているため、特にてんかん素因のある小児や脳内の神経細胞の未熟な乳幼児ではけいれん等を誘発するため注意が必要。
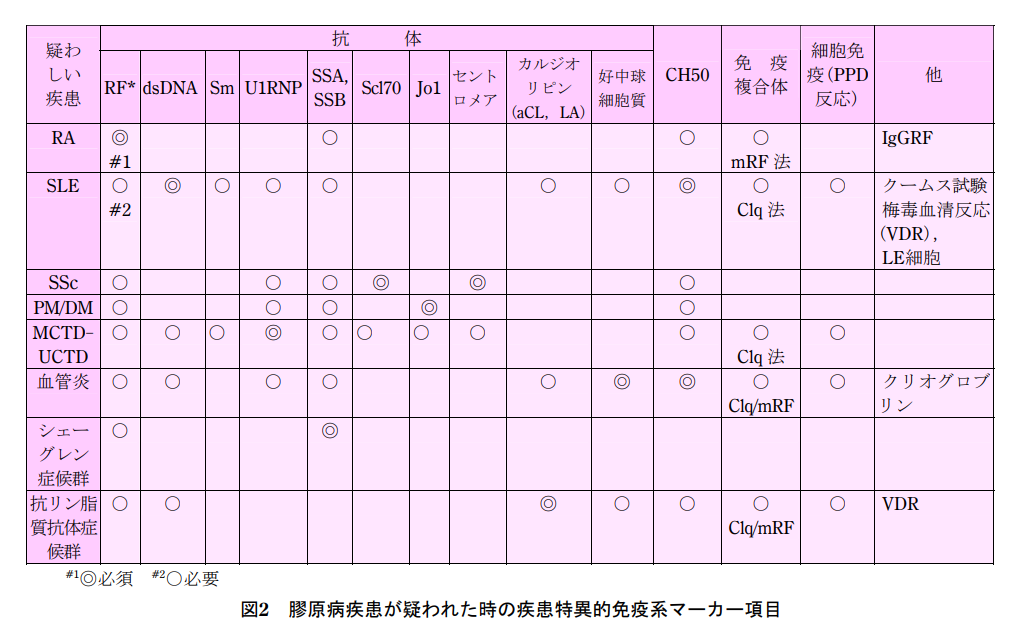
膠原病の鑑別(血液検査所見)
リウマチ性多発筋痛症PMR
順天堂大学HP膠原病・リウマチ内科に詳しいhttps://hosp.juntendo.ac.jp/clinic/department/collagen/concerned/disease/disease15.html#:~:text=%E3%83%AA%E3%82%A6%E3%83%9E%E3%83%81%E6%80%A7%E5%A4%9A%E7%99%BA%E7%AD%8B%E7%97%9B%E7%97%87%EF%BC%88PMR%EF%BC%89%E3%81%AF%E3%80%81%E9%80%9A%E5%B8%B8,%E3%81%8C%E6%8C%87%E6%91%98%E3%81%95%E3%82%8C%E3%81%A6%E3%81%84%E3%82%8B%E3%80%82
https://hosp.juntendo.ac.jp/clinic/department/collagen/concerned/#anchor03
PMRと間質性肺炎の合併は少ないが症例報告はある
疾患概念・病態
リウマチ性多発筋痛症(PMR)は、通常50歳以上の中高年者に発症し、発熱や頸部、肩、腰、大腿など四肢近位部(近位筋)の疼痛と朝のこわばりを主訴とする原因不明の炎症性疾患である。同疾患の病態は不明な点が多いが、臨床的関連より巨細胞性動脈炎(Giant cell arteritis:GCA)との関連が指摘されている。遺伝要因としてはPMRとGCAはどちらも、HLA-DR4特定の対立遺伝子の関係が報告されている。また、最近では免疫学的にはTh17細胞が増加し、制御性T(Treg)細胞は減少すること、末梢血では炎症性サイトカインのインターロイキン6(IL-6)が上昇することが指摘されている。炎症性サイトカインの上昇は本疾患の全身症状の原因と考えられている。
疫学
- 発症年齢は、ほぼ例外なく50歳以上の成人である。有病率は年齢が上がるにつれて次第に増加する。発症率は70歳から80歳がピークであるが、80歳代もまれではない。PMRを発症する生涯リスクは女性で2.43%、男性で1.66%と推定されており、欧米では成人発症の膠原病疾患の中では関節リウマチに次ぐものである。また、家族集積性は稀ではあるが確認されている。
- 年間発症率は欧米諸国と比較すると少ない。また地理的に異なり、スカンジナビア諸国や北ヨーロッパの人々で最も高く、南部地域でははるかに低い(ノルウェーでは年間10万人あたり113人、イタリアでは年間10万人あたり13人)。本邦での正確な調査は少ないが、50歳以上の人口10万人あたり1.5人とされている。
- 欧米ではGCAの約50%にPMRを合併し、逆にPMRの5-30%にGCAを合併するが、本邦での両疾患の合併例は比較的まれである。
臨床症状
発症は突然であり、On setが明確なこともある。
1.筋肉痛
- 頸部から肩、肩甲部、上腕にかけて、また、大腿部から膝など、四肢の近位部に筋肉痛が生じる。痛みは軽微なものから、ときに耐えがたい筋肉痛を生じることもある。特に肩甲部の疼痛は頻度が高く、ほぼすべての患者に見られる症状である(70-95%)。最初は片側である可能性もあるが、多くがすぐに対称となる。肩の外転が制限され、上腕の疼痛が生じることが一般的である。上腕圧痛は特異度が高い。筋肉痛が高度の場合は立ち上がれなくなったりする事がある。
2.関節痛
- 多くは両側性で、手関節、膝関節などに多い。手関節痛に関連して手根管症候群を生じることもある。
- 手指関節が侵されることは稀であり、関節リウマチ(rheumatoid arthritis, RA)との鑑別点になりうる。
3.発熱
- 37℃台程度の発熱から38℃を超えるものまで程度は様々である。海外では血管炎の合併のない患者では発熱の頻度は10%程度であると報告されているが、本邦では本症の79%に38℃以上の高熱をきたしたとの報告もある。
4.その他
- 易疲労感や、食欲不振、抑うつ症状、体重減少を認めることがある。
検査所見
- 筋肉痛を訴えるが筋肉は正常である。血清学では血清クレアチンキナーゼ(creatine kinase, CK)、アルドラーゼなどの筋原性酵素の上昇は通常みられない。また、病理組織学的にも正常である。主に影響を受けるのは、近位関節、特に腱などの関節周囲構造であり、滲出液はあまり多くない。
- 赤沈値の亢進、CRP値などの炎症反応の上昇を認める。
- 抗核抗体やリウマトイド因子(rheumatoid factor, RF)のような自己抗体は原則出現しない。
- 超音波やMRI(magnetic resonance imaging)検査では、両側の三角筋下滑液包炎や肩峰下滑液包炎及び上腕二頭筋長頭の腱鞘炎を高頻度に認める。
- PET(本邦では保険未収載)では腸骨滑液包炎や頚椎、腰椎の棘突起間滑液包炎に由来する18F FDGの取込み増加を認める。
診断・鑑別診断
- 以前はBirdらの診断基準(表1)や本邦におけるPMRの診断基準が汎用されていたが、最近では2012年ACR/EULARの暫定分類基準(表2)がよく用いられるようになってきている。
2012年EULAR/ACRより超音波検査の項目を含んだ暫定的な分類基準が提唱された(表2)。これらの項目について評価することは診断の一助となっているが、いずれの診断基準・分類基準を用いた場合も、PMRに特異性の高い項目はないため、鑑別すべき疾患を十分に評価し除外する必要がある。

特に注意して鑑別すべき疾患と鑑別のポイント
- 感染症
症状により適切に画像検査や培養検査を行う。 - 悪性腫瘍
できる限り治療前に全身的な悪性疾患の検索を行う。ただし症状が強い場合、PMRとしての治療を先行させる場合がある。 - 関節リウマチ
特にリウマチ因子や抗CCP抗体が陰性である血清反応陰性関節リウマチでは大関節が侵される頻度が高く、急性炎症反応も高く出る傾向があるため、鑑別に苦慮する場合がある。2012年EULAR/ACR リウマチ性多発筋痛症暫定分類基準の超音波検査所見もPMRと関節リウマチを区別するものではなく、PMRと非リウマチ性疾患を区別するものである。PMRとして治療開始後にRAが顕在化する場合もあり注意が必要である。 - 多発性筋炎
近位筋の疼痛を主訴とする疾患として鑑別が必要である。多発性筋炎では筋原性酵素の上昇がみられPMRと異なる点である。 - 血管炎症候群(巨細胞性動脈炎、顕微鏡的多発血管炎、結節性多発動脈炎など)
好発年齢が高齢であり、発熱や炎症反応上昇がみられ鑑別が必要である。ANCA関連血管炎ではMPO-ANCAやPR3-ANCA値が陽性であり、血管炎の場合肺障害や腎障害など臓器障害を呈するが、PMRは筋痛以外臓器障害を認めない。 - 線維筋痛症(fibromyalgia, FM)
線維筋痛症では全身の筋痛を訴えるが、特有の圧痛点が存在する。炎症反応は正常でありPMRとの鑑別点である。
治療
- プレドニゾロン(prednisolone, PSL)換算10~20mg/日のステロイド投与で多くは早期に改善する。早ければ投与開始翌日、遅くとも3日程度で症状の改善をみる例が多い。
- まれに反応が悪く、ステロイドを増量する場合がある。
- 治療抵抗性の場合には、関節リウマチの治療に準じてメトトレキサートを使用することがある。
- 疾患活動性を評価(表3)5)しつつ、治療の反応が良好であれば、2~4週毎に10%、すなわち2~2.5mg程度、10mgからは4週毎に1mgずつ慎重に漸減する。
- ステロイド減量中に再燃することがあり、再燃時はステロイド投与量を1.5~2倍へ増量する。
- ステロイド離脱も可能な疾患であるが、再燃例では5mg/日以下での長期にわたる維持投与が必要となることがある。
- 巨細胞性動脈炎(側頭動脈炎)合併例では、失明の危険もあるためステロイド大量投与が必要となることがある。
- 近年、抗IL-6受容体抗体のトシリズマブの有効性が相次いでいる。現時点では本邦では保険対象疾患とはなっていないが、特にステロイド抵抗性の患者や副作用の問題でステロイドの使用が困難な患者の、今後の新たな治療選択肢として注目されている。
予後
- 巨細胞性動脈炎の合併が無ければ、多くは治療に反応し予後良好である。
- 高齢者に多い疾患のため、特にステロイドの維持投与が必要な場合は、感染症や骨粗鬆症による脊椎圧迫骨折合併などが予後に影響を与える。
多発筋炎・皮膚筋炎
RS3PE症候群 (remitting seronegative symmetrical synovitis with pitting edema)
概要
1985年にMcCartyらにより提唱された病気です。remitting seronegative symmetrical synovitis with pitting edema(自然に良くなる傾向のある、圧痕を伴う浮腫を伴う血清反応陰性の対称性滑膜炎)の頭文字をとってRS3PE症候群と命名されました。
1)60歳以上の高齢者(男性:女性=4:1)に好発し、2)手背に指で押すと凹む様な圧痕浮腫を伴う、3)リウマトイド因子陰性、4)X線上関節破壊をきたさない、5)比較的急性に発症する左右対称性滑膜炎を特徴とします。発生頻度は国内の50歳以上の0.09%に認められたとの報告があります。再発・再燃(再び病状が悪化すること)は比較的稀です。
症状
発症は突然です。左右対称性の滑膜炎による手指や足指の関節痛、両側手背・足背の圧痕を残すむくみ、手指屈筋腱の炎症による痛みがみられます。通常、むくみには発赤や熱感は伴いません。また、この病気は、消化器系(胃・腸)や造血器系(血液)、前立腺などの悪性腫瘍(がん)を合併することもあります。
診断
確立した診断基準はありません。血液検査では、炎症反応(CRP上昇)がみられ、MMP-3も著増することが多いです。リウマトイド因子(RF)や抗CCP抗体、抗核抗体をはじめとする各種自己抗体は通常陰性です。骨のX線では骨びらんや関節破壊はありません。
この病気と似ている病気として重要なものにリウマチ性多発筋痛症(PMR)と高齢発症の関節リウマチがあります。PMRでは通常筋肉痛が強く、関節炎が少ない点で特徴づけられますが、手足に浮腫をきたすこともまれにあり、その場合はには判別が難しいことがあります。関節リウマチは手や指などの小関節の関節炎の頻度が高く、ゆっくりと発症することが多いなどの点で異なりますが、関節炎が強い場合には手足に浮腫を来すことや、高齢者では大関節に比較的な急な関節炎をおこすこともあり、判別が困難なこともしばしばあります。MRIでの骨髄浮腫や骨びらん、あるいは関節エコーで骨びらんがみられると関節リウマチの可能性が高く診断に有用です。その他手足のむくみに発赤や熱感がある場合には、蜂窩織炎や深部静脈血栓症などの可能性もあります。また、RS3PE症候群では血中の血管内皮成長因子(VEGF)が著明に増加していたという報告もあります(保険適用外)。
治療
少量の副腎皮質ステロイドが第一選択となります。ステロイドが非常によく効くことがこの病気の特徴で、悪性腫瘍、感染症などがないことを確認してからプレドニゾロン10~15mg/日程度を服用します。典型例では、服用開始後関節痛やむくみなどの症状が数日のうちに速やかに改善します。改善後はステロイドを徐々に減らしステロイドを中止てきる症例もあります。ステロイドを使用しても再燃を繰り返し改善しない例や、X線で骨破壊があらわれてくる例では、関節リウマチなどの他の疾患への診断の見直しが必要となることもあります。
SAPHO症候群 (SAPHO syndrome)
→慶応大学KOMPASより https://kompas.hosp.keio.ac.jp/contents/000735.html
概要
1961年に米国のWindomらが「集簇性ざ瘡と関節炎」として報告し、次いで、日本からも1967年に本学整形外科の佐々木正が「掌蹠膿疱症を伴った両側鎖骨骨髄炎の症例」として報告した疾患で、その後、1987年にChamotらによって仏国の全国調査で集められた85症例が検討された結果”SAPHO”という略称で提案された疾患概念です。”SAPHO”とは、その特徴であるSynovitis(滑膜炎)、Acne(ざ瘡)、Pustulosis(膿疱症)、Hyperostosis(骨化過剰症)、Osteitis(骨炎)の頭文字を取り命名されました。末梢関節炎(膝・足関節で多い)の他に胸鎖関節の炎症および異常骨化が特徴的ですが、脊椎や仙腸関節などの軸性関節炎もみられ、HLA-B27が13-30%程度陽性となり、炎症性腸疾患(クローン病、潰瘍性大腸炎)とも関連する可能性が示唆されていることから、他の章で述べる脊椎関節炎(SpA)の亜型とも考えられています。皮膚症状は掌蹠膿疱症、ざ瘡、尋常性乾癬が多く、特に掌蹠膿疱症(palmoplantar pustulosis:PPP)によるものは掌蹠膿疱症性関節炎と称する場合もあります。
日本での発症頻度の報告はありませんが、世界的には0.04%程度という報告もあり、稀な疾患です。やや女性に多いという報告もありますが、ほぼ性差はなく、30-50歳台が好発年齢とされます。それぞれの症状は消長を繰り返す上、関節炎と皮膚疾患の関連が強いとされているにもかかわらず、発症時に全ての症状がそろわない患者さんも多くみられます。原因は未だ不明で、確立された治療法はありませんが、長期的な予後(病気の見通し)は良好です。
症状
最も頻度が高い症状は、前胸壁(胸鎖関節・胸骨柄結合部)の痛みで、これについで脊椎、末梢関節、膝関節、仙腸関節の痛みが高頻度で、寛解(症状が落ち着いて安定した状態)と増悪(症状の悪化)を繰り返すのが特徴で、数日で軽快する場合から数年に及ぶこともあります。皮膚症状は80%程度にみられます。また発症様式によって3つの型に分けられ、関節炎先行型32%、皮膚症状先行型39%、同時発症型29%とほぼ同じくらいの頻度です。掌蹠膿疱症がみられる症例では、皮疹が比較的特徴的で、関節炎の合併を疑って診察することもあることから、比較的診断がつきやすいですが、その他の皮疹を伴う場合は、関連に気がつかれない症例も少なくありません。
骨関節病変
前胸部の病変は65-90%程度の患者さんにみられ、本疾患の特徴的所見とされます。一般的に骨炎・骨化過剰症を来たし、それぞれ、疼痛・腫脹および骨性膨瘤がみられます。その他の関節では、一般的には膝、足、手指、足趾、仙腸関節、脊椎、大腿骨(遠位部)、脛骨(近位部)、下顎骨などが障害されます。脊椎・仙腸関節の関節炎は10-40%の患者さんにみられ、臨床所見、放射線検査による所見が同一で、SpA(脊椎炎)との鑑別が困難です。
皮膚病変
皮膚症状は80%を超える症例でみられ、特徴的なものとして、掌蹠膿疱症、尋常性乾癬、ざ瘡が挙げられます。それぞれ、掌蹠膿疱症が30%、尋常性乾癬 10%、重症ざ瘡 20%、掌蹠膿疱症と乾癬の合併が20%程度とされ、3者を合併する方も10%弱存在することから、診断に苦慮する例も多くあります。一方で15%前後の患者さんでは長年の経過でも皮膚病変がみられないこともあります。
診断
上記の臨床症状とレントゲン・CT・MRI・骨シンチグラフィーでの骨関節炎の証明、必要ならば骨病変の生検による他疾患の除外を行い総合的に判断して診断します。
X線、CT、MRIで骨硬化、骨皮質の肥厚像、関節裂隙の開大・癒合などがみられます。また、骨シンチグラフィーでは、胸鎖・胸肋関節の集積によって牛の頭のように見える”bull’s head pattern”や、脊椎、仙腸関節などに集積があります。
世界的に診断に用いられることの多い基準を以下に示します(表1、2)。基準によると、特徴的な骨病変が存在すると皮膚病変がなくともSAPHO症候群と診断できることになります。先にも述べましたが皮膚病変が存在しない症例が15%前後、骨病変先行型が1/3存在するのはこのためです。

治療
現在のところ本疾患に対する確立した治療法はありませんが、関連した病態を呈するSpAの治療に準じるとされ、対症療法が基本となります。
- 非ステロイド抗炎症薬(NSAIDs)
関節・骨・皮膚病変ともにある程度の症状緩和の効果を指摘した報告があります。 - ステロイド、抗リウマチ薬(cDMARDs)
ステロイドの関節注射は一時的な関節炎の緩和に、メトトレキサート、サラゾスルファピリジン、レフルノミド等の抗リウマチ薬は一部の患者さんに効果があったとの報告があります。抗リウマチ薬は関節リウマチの使用法に準じて用います。 - ビスフォスフォネート製剤
骨吸収抑制と部分的な抗炎症効果があることから骨関節病変に対し除痛効果、一部では治療効果があるとの報告があります。点滴製剤と経口製剤があり、日本でSAPHO症候群に対し主に用いられるのは経口製剤です。 - 生物学的製剤
NSAIDs、ステロイド、抗リウマチ薬で治療効果の見られなかった患者さんに対し、生物学的製剤の中でTNF阻害剤(イフリキシマブ(商品名:レミケード®)、エタネルセプト(商品名:エンブレル®)、アダリムマブ(商品名:ヒュミラ®)等)が用いられることがあります。生物学的製剤は関節リウマチの使用法に準じて用います。骨関節病変と皮膚病変双方に治療効果を示したとの報告がある一方で、再燃(再び病状が悪化すること)や重症例には無効との報告もあります。また、炎症性腸疾患でTNF阻害剤使用中の患者さんでSAPHO症候群と類似の症状を起こしたとの報告もあり治療効果の是非に関しては未だ議論のあるところです。 - 抗菌薬
SAPHO症候群を起こす機序の1つとしてCorynebacterium, P.acnesの慢性感染に対する 免疫反応の可能性が示唆されており、ドキシサイクリン、アジスロマイシン、クリンダマイシン等の抗菌薬が一部の患者さんに効果があったとの報告があります。
感染症
感染対策
- 標準予防策は全ての患者に対して行われる基本的な感染対策
- 標準予防策は全ての患者の血液、体液、粘膜、損傷した皮膚を感染の対象とする
- 手指衛生と咳エチケットはその基本(ポストコロナではより重要)
- 体液などを扱う際:手袋
- 分泌物が飛散する可能性がある場合:マスク、ゴーグル、ビニールエプロンを使用する
- 処置行為に対して、それぞれの予防策を行う
- 感染経路別予防策は、標準予防策に加えて行われ、感染性の強い病原体や疫学的に重要な病原体に感染・保菌している患者に対し、それぞれの感染経路を遮断するために行わ
- 空気感染
- 空気予防策は、主に結核、水痘、麻疹感染症の際に必要
- 標準予防策に加え、医療従事者はN95マスクを着用する
- 室内の患者は可能であればサージカルマスクを着用する
- 飛沫感染
- インフルエンザウイルス感染症、マイコプラズマ感染症などの気道感染の際に必要
- 個室入室もしくは他の患者と距離をおくことが必要
- 患者は飛沫の飛び散りを防ぐためにサージカルマスクを着用する
- 接触感染
- 薬剤耐性菌や胃腸炎、疥癬の際に必要
- 空気感染
感染症総論
- バイオフィルム:
- 微生物の集合体のこと
- 数種の細菌がコミュニティーを作って増殖した膜状のもので、細菌が外的要因(薬剤、体内の免疫反応、口腔内の環境変化など)から身を守るために作る
- 台所や風呂場の排水口や川底の石にヌルヌルとした膜ができるアレがバイオフィルム
- ESBL産生菌:
- Extended Spectrum beta(β)-Lactamase(ESBL:基質特異性拡張型βラクタマーゼ)産生菌は薬剤耐性菌の一種で、遺伝子変異により第三世代・第四世代セファロスポリン系薬まで分解可能となったβ-ラクタマーゼを産生する細菌
- ESBLを産生する菌種は、主に肺炎桿菌や大腸菌で、セラチア、エンテロバクター、その他腸内細菌科細菌も産生することがある
- CMZはESBLにある程度効果がある
かぜ
同じ治療でも西洋薬と漢方薬では正反対の治療となる
少々辛くても総合的にはやく治したい→漢方薬
いますぐ咳を止めたい→漢方薬やPLは無効、咳止め薬を使用
とにかく解熱・鎮痛させたい→カロナール(またはPLなどの総合感冒薬)+トランサミン
処方薬
- ×PL顆粒:(アスピリン)喘息には使用できないので処方しないべき
- 医薬品における総合感冒薬、ピーエイ配合錠も同成分(=市販薬のパイロンPL顆粒と同じ)
- 成分:
サリチルアミド・アセトアミノフェン・無水カフェイン・プロメタジンメチレンジサリチル酸塩(=抗ヒスタミン薬) - 解熱剤+抗アレルギー剤が混ざったもの、第一世代H1ブロッカーのため、睡眠薬以上に眠くなる
- 鼻汁、鼻閉、咽・喉頭痛、頭痛、関節痛、筋肉痛、発熱に有効
- 咳止めの作用はない
- 用法用量:通常、成人には1回1gを1日4回経口投与する。
- 幼児用PL配合顆粒®(塩野義製薬)もある
- アスピリン喘息には禁忌
- フスコデ、カフコデN、セキコデ:コデイン類含有製剤
- 適応症:急性気管支炎、慢性気管支炎、感冒・上気道炎、肺炎、肺結核
- 解熱効果はない
- フスコデの有効成分:
ジヒドロコデインリン酸塩・dl-メチルエフェドリン塩酸塩・クロルフェニラミンマレイン酸塩
→禁忌:抗コリン系副作用(尿閉、緑内障) - コデインは麻薬系弱オピオイドに分類
- 抗ヒスタミン薬:
- 急性上気道炎に対して適応症を有する薬は一部の第一世代のみ(第2世代の有効性は不明)
- 第一世代は傾眠、抗コリン作用が強く高齢者には投与を控える
- 小児では神経系が発達段階であるため熱性けいれんを誘発しやすいとの指摘もあり、小児神経学を専門にしている小児科医は処方を嫌う
- 適応を有する第一世代:
- ポララミン、ペリアクチンなど
- ロイコトリエン拮抗薬:
- 適応症は喘息とアレルギー性鼻炎のみ
- 咳止め
- アストミン
- ◎メジコン
- 漢方薬:
西洋薬とは真逆の治し方
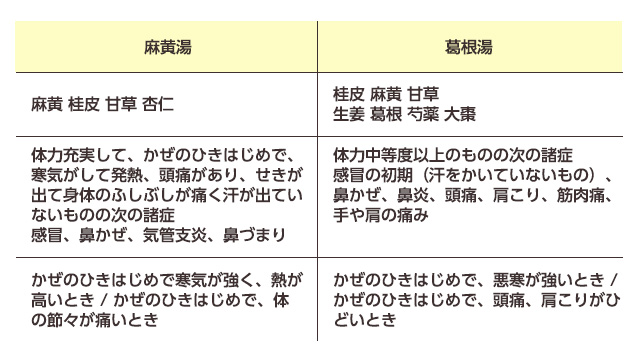
漢方では「カラダを温める漢方薬」を使って治すことがほとんど
寒気があるのは“カラダが温めたいと欲しているサイン”だと考え、かぜなどのひきはじめで寒気のあるときは、熱があったとしてもカラダの表面を温める漢方薬を使い、自分自身の自然治癒力を手助けし、カラダの中に入ったウイルスや細菌が増えるのを抑え、かぜを治してきた - 葛根湯:
- 実証の人に向く
- かぜの初期などの頭痛、発熱、後背部のこわばり、寒気がして無汗の場合に有効
- 発汗を促すことによって熱を下げ、かぜを治そうとする
- 麻黄湯:
- 葛根湯よりも体表を温める力が強い
- 熱が出ているのに寒気が強くガタガタ震える、咳が止まらず、さらに節々が痛むなどの症状におすすめ
- 麦門冬湯:
- 急性期以降に使用する
- かぜのあとの空咳が長びくとき / 運転する方、受験生など薬を服用して眠くなっては困る方
- 体力中等度以下で、たんが切れにくく、ときに強くせきこみ、又は咽頭の乾燥感があるものの次の諸症:からぜき、気管支炎、気管支ぜんそく、咽頭炎、しわがれ声
夏かぜ
嫌気性菌感染症
①横隔膜より上 ②横隔膜より下 でわける
- 嫌気性菌感染症のポイント
- 混合感染が多い
- 膿瘍を形成する
- くさい!
- 培養されにくい
- 小児は稀
- ①横隔膜より上
- 横隔膜より上の嫌気性菌感染症で最も多いのは、誤嚥性肺炎
- 口腔内の嫌気性菌→Peptostreptococcus属, Prevotella属、Fusobacterium属など
- 口腔内の嫌気性菌が関与する感染症に対しての抗菌薬
- アンピシリン/スルバクタム(ABPC/SBT)やクリンダマイシン(CLDM)→βラクタマーゼ産生菌がいる
- 歯性感染症(歯周病菌)にも注意が必要
- 『ポルフィロモナス・ジンジバリス』『タネレラ・フォーサイシア』『トレポネーマ・デンティコラ』の3つの菌
- ②横隔膜より下
- 主にBacteroides がターゲットになりますが、主な中心はBacteroides fragisis
- Bacteroidesに対してはABPC/SBT、PIPC/TAZなどのβラクタマーゼ阻害薬との合剤が効果があります。なぜか?そうです、Bacteroidesは多くがβラクタマーゼを産生するからです。また、嫌気性菌群に対しては最強の薬であるメトロニダゾールも効果があります。また、Bacteroides単独目的では使用しないですがカルバペネム系も効果があります。
- Bacteroidesは、抗嫌気性菌薬として有名な(?)CLDMの感受性が30%を割ります。だからCLDMは横隔膜より上の嫌気性菌にしか使えない
梅毒
- 梅毒トレポネ−マ(学名:Treponema pallidum)による細菌性の性感染症
- 2022年に診断された梅毒症例の報告数は1万人超
- 全数報告対象(5類感染症)であり、診断した医師は7日以内に最寄りの保健所に届け出なければならない。
- 早期顕症梅毒(Ⅰ期、Ⅱ期)は、最も感染性が高い時期
- 早期顕症梅毒 Ⅰ期:感染後数週間(3週間程度)が経過すると、梅毒トレポネーマの侵入部位に、初期硬結、硬性下疳などの限局性の病変が出現する。また、所属リンパ節腫脹を伴うこともある。これらの症状や所見は無痛性の場合が多く、約3~6週間で自然に軽快する。
- 早期顕症梅毒 Ⅱ期:Ⅰ期の症状出現から4〜10週間程度経過すると、梅毒トレポネーマが全身へ血行性に移行し、全身に多彩な症状が出現する。特徴的な症状としてバラ疹があり、手掌や手背、下腿、前腕、背部などを中心に、無痛性の紅斑を呈する。その他の皮膚粘膜症状として、丘疹性梅毒疹、粘膜疹、扁平コンジローマなどがある。また、発熱や倦怠感、全身性リンパ節腫脹に加え、消化器系、泌尿器系、筋骨格系の症状や所見を呈することがある。Ⅰ期と同様、これらは自然に軽快する。
- 潜伏梅毒:梅毒血清反応陽性で症状が認めらない状態をさし、主に早期顕症梅毒 Ⅰ期とⅡ期の間、およびⅡ期の症状消失後にみられる。潜伏梅毒のうち、感染後1年以内を早期潜伏梅毒、感染後1年以降を後期潜伏梅毒とよぶ。早期潜伏梅毒は早期顕症梅毒 Ⅱ期に再度移行しうることから、感染性があるといわれている。一方、後期潜伏梅毒の性的接触での感染性はほぼないとされている。
- 晩期顕症梅毒:感染後数年〜数十年が経過すると、ゴム腫、大動脈瘤や大動脈弁逆流症などの心血管梅毒、脊髄癆や進行性麻痺などの晩期神経梅毒を呈し、致死的となることがある。ゴム種は非特異的な肉芽種性病変で、どの臓器にも形成されうるが、皮膚、粘膜、骨に形成されることが多く、周囲の組織の破壊を伴う。抗菌薬の普及などにより、現在では晩期顕性梅毒は稀であるといわれている。
- 神経梅毒:梅毒トレポネーマが中枢神経系に浸潤した状態であり、どの病期でも起こりうる。早期神経梅毒には、無症候の場合と、髄膜炎や脳梗塞等を呈する場合がある。更に、晩期神経梅毒に至ると、脊髄癆や進行麻痺を呈する。
- 眼梅毒や耳梅毒は中枢神経系の感染を伴う場合と伴わない場合があり、どの病期でも起こりうる。
- 先天梅毒:梅毒に罹患した母体から胎盤を介して胎児に梅毒トレポネーマが感染することにより、母体のいずれの病期でも起こりうる。出生時は無症状のことが多いが、早期先天梅毒では、生後数ヶ月以内に水疱性発疹、斑状発疹、丘疹状の皮膚症状に加え、全身性リンパ節腫脹、肝脾腫、骨軟骨炎、鼻閉などを呈する。晩期先天梅毒では、生後約2年以降にHutchinson3徴候(実質性角膜炎、内耳性難聴、Hutchinson歯)などを呈する。
- 診断方法:
- 病原体検出:病原体検出は感染症の確定診断の基本であるが、梅毒トレポネーマの検査室での分離は不可能である。そこで顕微鏡観察によりらせん状菌の検出が行なわれてきた。しかし、早期顕症梅毒 Ⅰ期と皮膚病変のあるⅡ期の場合を除き、菌の検出は困難である。Ⅰ期に関しては、症状が現れても血清反応の陽性化まで1週間程度の期間があるので、下疳などの病巣部から病原体検出を積極的に試みる必要がある。病変部の浸出漿液を暗視野顕微鏡あるいはパーカーインクで染色して顕微鏡観察し、らせん状菌を検出する。しかしながら、現在では実施が難しくなっており、PCR法等の核酸診断の利用が研究ベースで一部試行されている。
- 血清学的診断:血清抗体価測定は、臨床現場でより一般に行われている検査である。感染後、初めにカルジオリピンに対する抗体価(STS法=非トレポネーマ抗原による検査:VDRL、RPR、自動化法)が上昇し、次いでトレポネーマに対する特異的抗体価(TP抗原法=トレポネーマ抗原による検査:FTA-ABS、TPHA、TPLA)が上昇する。抗カルジオリピン抗体価は治療に反応して低下するため、治療効果の判定にも利用される。しかし、特異的抗原ではないため、生物学的偽陽性反応がありうる。一方、抗トレポネーマ抗体測定の特異性は高いが、治療後も抗体価は漸減するものの継続的に陽性となるため、過去の感染との区別がつきにくい。つまり、抗トレポネーマ抗体価陽性は潜伏梅毒あるいは梅毒既往の可能性を示す。梅毒の症状が認められない場合には、抗トレポネーマ抗体の上昇に加えて、抗カルジオリピン抗体価の上昇(通常16倍または16RU)を確認することが重要である。
- 検査結果の見方
RPR(+)TPHA(+) ➡ 梅毒に現感染しています。
RPR(-)TPHA(-) ➡ 梅毒に感染していません。
RPR(+)TPHA(-)➡ 初期の感染の可能性、または生物学的偽陽性
RPR(-)TPHA(+) ➡ 梅毒の治癒後、またはTP法の偽陽性
- 治療:日本では、梅毒の世界的な標準治療薬であるベンジルペニシリンベンザチン筋注製剤が使用できない状況が長年続いていたが、2021年9月に国内での販売製造が承認された。同製剤は早期梅毒、後期梅毒、早期先天梅毒に適応があるが、神経梅毒の治療には使用されないことに注意が必要である。なお、治療開始後24時間以内にJarish-Herxheimer反応と呼ばれる発熱、発疹などの症状が起こりうることに注意が必要である。治療の詳細については、学会のガイドラインなどから最新の情報を参照されたい。
- 治療効果判定:症状経過を観察することに加え、抗カルジオリピン抗体と抗トレポネーマ抗体の同時測定を、一貫した同じ検査キットで概ね4週間毎に実施し、抗カルジオリピン抗体価の低下を確認することで行う。抗カルジオリピン抗体価の低下は、2の冪(べき)数表記の用手法検査では抗体価が治療開始前の値の1/4以下、連続数値表記の自動化法検査では抗体価が治療開始前の値の1/2以下への低下を目安とする。
- 予防:梅毒に罹患した者との性交渉を避けることが基本である。粘膜や皮膚が梅毒の病変などと直接接触しないように、また病変の存在に気づかない場合もあることから、性交渉の際はコンドームを適切に使用する。ただし、コンドームが覆わない部分から感染する可能性もあるため、完全には予防することはできない。
- 針刺し事故による感染リスクと対処方法:文献により多少異なるが、 HBV 20~40% (HBsAg/HBeAg 陽性の場合)、HCV 1%前後、 HIV 0.3%、梅毒・HTLV-1 ほぼ0%に近いといわれている。針刺しした際の予防投与方法が確立されていないが、案として梅毒治療の標準薬であるベンザジンペニシリンの予防投与を考慮しても良いだろう。
STS法はカルジオリピンというリン脂質に対する抗体を検出していて、梅毒による炎症によってカルジオリピンが遊離され抗カルジオリピン抗体が産生される現象を評価する。このため、梅毒以外の病態、例えば自己免疫疾患の患者や妊婦なども稀に陽性となることがある(これを生物学的偽陽性と言う)。STS法の検査方法には主に、ガラス板法やRPRカード法、ラテックス凝集法の3種類があります。最近では自動分析装置を使用してのラテックス凝集法が普及し以前より高感度に抗体を検出することが出来る。TP抗原法と比べ、早期から陽性になりますが、生物学的偽陽性との判別に注意が必要。TP抗原法は梅毒トレポネーマに対する特異抗体を検出する検査で、一度梅毒に感染し抗体を獲得するとTP抗原法ではほぼ生涯にわたり結果は陽性となる。
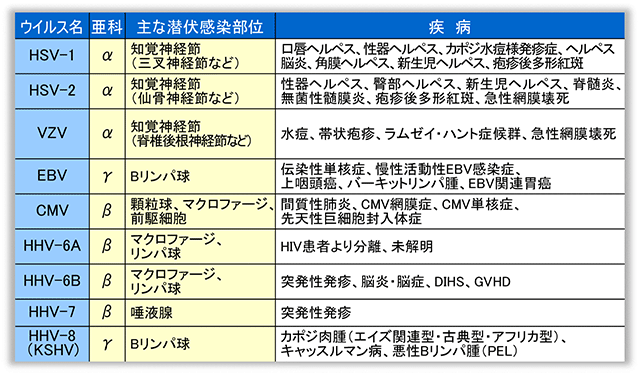
ヘルペスウイルス感染症
ヒトヘルペスウイルスは、現在までに9種類が見つかっている
ファムビル錠の適応→単純疱疹の原因となるHSV-1、HSV-2、帯状疱疹の原因となるVZV
単純疱疹(単純ヘルペスウイルス感染症、HSV感染症)
基本は抗ウイルス薬の経口投与→アメナリーフも保険適応、軽症例では軟膏治療(アラセナ軟膏=ビタラビン軟膏)のみでもよい
バラシクロビルとして1回500mgを1日2回経口、5日間投与する(VZVの場合は1日3回、7日間)
初発型性器ヘルペスは重症化する場合があるため、本剤を10日間まで使用可能
ファムシクロビルとして1回250mgを1日3回経口、5日間(VZVは500㎎/回と2倍量、7日間)
再発性の単純疱疹の場合は、通常、成人にはファムシクロビルとして1回1000mgを2回経口投与することもできる
アメナメビルは再発性単純疱疹のみ適応あり
水痘・帯状疱疹 (varicella zoster virus:VZV感染症)
帯状疱疹の治療
→抗ウイルス薬(アシクロビル、バラシクロビル、ファムシクロビル)の全身投与を出来るだけ早期に開始
原則として, 皮疹出現後72時間以内に投与を始め, 7日間使用する。
ただし, 皮疹出現5日以降であっても, 新規の皮疹出現が続いている場合, 合併症を伴う場合, 帯状疱疹後神経痛(PHN)発症リスクが高い場合には, 抗ヘルペスウイルス薬を投与した方が良いと考えられる
重症なものは、入院して抗ウイルス薬(アシクロビル、ビダラビン)の点滴静注
水痘への抗ヘルペスウイルス薬の治療効果
→有熱期間短縮,新規皮膚病変出現抑制, 皮疹数減少および水疱消失までの期間短縮である。一方で, 合併症の予防効果はなく, 効果は限定的。 皮疹出現後24時間以内に抗ウイルス薬が投与されることが治療効果を得るためには必要で, 72時間以降に投与されても, 治療効果は期待できない。1993年に米国小児科学会が「12歳以下の健常小児水痘に対する抗ヘルペスウイルス薬のルーチン投与は推奨しない」との声明を出している一方, 日本では健康小児の水痘治療として, 抗ヘルペスウイルス薬が用いられることが多い。
水痘(水疱瘡)
- 毎年、約100万人の患者が発生している(=出生率と同数?全員感染している?)と推定され、そのほとんどは9歳以下
- 空気感染し、強い伝染力を持つ。感染力は麻疹>水痘>その他のウイルス疾患
- 2014年に, 日本で水痘ワクチンの定期接種が始まった
- 家庭内の接触では90%が発症してしまうと報告されている→接触後ワクチン接種が有効
- 日本では学校保健安全法により, 「すべての発疹が痂皮化するまで」登校できない
- 症状:2週間程度の潜伏期を経て、掻痒を伴う発疹を生ずる。発疹は全身に広がり、紅斑、丘疹を経て水疱となり、最終的に痂皮化する
- 治療:フェノール亜鉛華リニメント(カチリ)などの外用が行われる。重症の場合や免疫不全者の場合には、治療薬として抗ヘルペスウイルス薬のアシクロビル(ACV)やバラシクロビル(VACV)が主に投与される(軽症まで含めたすべての水痘患者に対してルーチンに投与する必要はない)
- 水痘ワクチン:乾燥弱毒生水痘ワクチン「ビケン」(1987年~)
- 対象年齢: 生後12月から生後36月に至るまでの間にある者
- 接種方法:合計2回皮下に注射する。接種間隔は、3月以上おくものとし、接種量は毎回0.5ミリリットルとする
- 有効性:様々な報告があるが、1回接種することで、水痘の罹患を80~85%程度、重症化をほぼ100%防ぐことができるとされている。ワクチンを接種していると、多くの場合、接種しないで自然感染するよりも軽くすみ、水疱のあとも残りにくいとされる。
- 副反応:ほとんどない
帯状疱疹
治療期間はすべて7日間
バラシクロビルおよびファムシクロビル
急性期疼痛およびPHNを含めた帯状疱疹関連疼痛(ZAP)の消失までの期間を有意に短縮させる
アメナメビルもバラシクロビルと同等の臨床試験成績、1日1回投与でよいので楽ちん、併用禁忌あり
- 帯状疱疹の原因となる、水疱瘡と同じウイルスが、日本人の90%が体内に潜伏している
- 約50歳ごろから発症しやすくなり、80歳までに3人に1人が発症する
- 帯状疱疹の発症は通常は生涯に一度しかなく、2回以上発症する人は全体の4%未満
- 帯状疱疹になった人の約2割が後遺症がある(PHN:帯状疱疹後神経痛)
- 診断:デルマクイック®VZV(迅速抗原検査)が有用
- 治療:発疹出現から72時間以内(遅くとも5日以内)に抗ウイルス薬を開始することで皮疹や神経痛が軽減できる
バラシクロビルおよびファムシクロビルは, 急性期疼痛およびPHNを含めた帯状疱疹関連疼痛(ZAP)の消失までの期間を有意に短縮させる(アシクロビルを上回る治療成績)- バルトレックス(バラシクロビル):腎障害ではアメナリーフが推奨
- 1000㎎/回、1日3回(6錠/日)、7日間、粒がでかい
- 腎機能低下時には用量調節必要→意識障害が出やすくなる
- アシクロビルのプロドラッグで消化管から吸収された後アシクロビルとなる
- ファムビル(ファムシクロビル):
- ペンシクロビルのプロドラッグで消化管から吸収された後ペンシクロビルとなり, 帯状疱疹にのみ適用
- アメナリーフ(アメナメビル):2017年発売
- 1日1回投与
- ヘリカーゼ・プライマーゼ阻害薬75%が糞便中に排泄されるため、腎機能低下の用量調節が不要
- in vitroで、アメナビルはVZVに対して、アシクロビルよりも高い抗ウイルス活性
- 臨床試験ではバルトレックスと同等の治療成績
- 併用禁忌あり、注意
- バルトレックス(バラシクロビル):腎障害ではアメナリーフが推奨
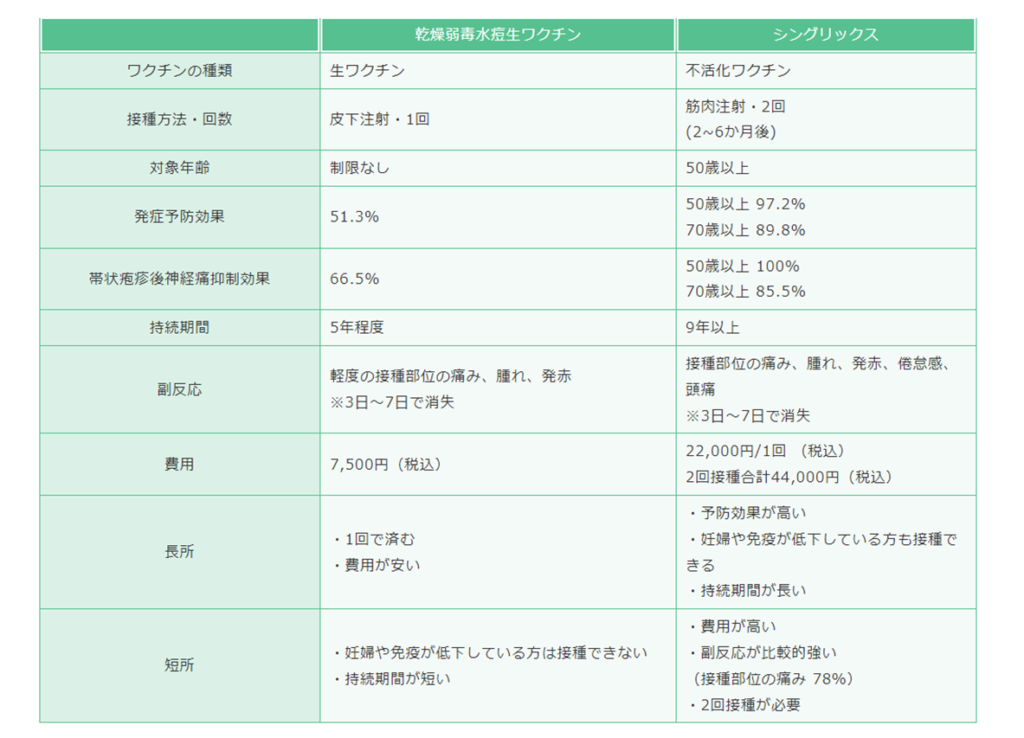
水痘・帯状疱疹ワクチン(シングリックス:2020年~)について
- 50歳以上の人または生ワクチン接種後の人の帯状疱疹予防にはシングリックス>生ワクチンが推奨されている
- 2023年6月に、製造販売承認事項一部変更承認を取得し、「帯状疱疹に罹患するリスクが高いと考えられる18歳以上の者」※にも対象が拡大
- 帯状疱疹の既往の有無はワクチン接種と関係がない(すべての人がワクチン接種対象者)
- 生ワクチンの効能又は効果
- 水痘の予防
- 50 歳以上の者に対する帯状疱疹の予防
- 生ワクチンは曝露後接種が有効で、水痘と診断された人と接触後にワクチンを1回接種すると、72時間以内で発症阻止率は90%。家族内伝染率は90%以上と高く、重症化も高率のため、家族が発症した場合に、水痘に罹ったことがなくワクチンも打ったことがない家族(→赤ちゃんや高齢者)には速やかなワクチン接種が推奨される。
帯状疱疹の予防に用いるワクチン
- 単純ヘルペスウイルス1型(HSV-1)、単純ヘルペスウイルス2型(HSV-2)、水痘帯状疱疹ウイルス(ヘルペスウイルス3型)の3種類のヘルペスウイルスは、皮膚や粘膜に水疱を作る感染症を引き起こす。
- EBウイルス(ヘルペスウイルス4型)は 伝染性単核球症を引き起こし、特定のがん(上咽頭がん、 バーキットリンパ腫、 ホジキンリンパ腫)などにも関与している。
- サイトメガロウイルス(ヘルペスウイルス5型)は、新生児や 免疫機能が低下している人に重篤な感染症を引き起こす。
- ヒトヘルペスウイルス6型と7型は、 突発性発疹と呼ばれる小児の感染症を引き起こす。
- ヒトヘルペスウイルス8型は、 エイズ患者のような免疫機能が低下してる人に、特定のがん(カポジ肉腫やいくつかの種類のリンパ腫)を引き起こす。
ヘルペスウイルスはすべて、宿主細胞の中で不活性(休眠または潜伏)状態でとどまるため、感染は生涯続く。ときとしてウイルスが再活性化し、病気の症状が現れる。
PHN(帯状疱疹後神経痛)
市中肺炎の鑑別疾患
- RSウイルス、肺炎球菌、レジオネラ、インフルエンザ、マイコプラズマ、新型コロナ
新型コロナウイルス
- 南半球でも感染例が報告されている→季節性ではない可能性
- 80歳以上の致死率20%(中国)
Tropical Disease
- 赤痢アメーバ
東南アジアを中心とした熱帯地域
赤痢アメーバに感染しても発症するのはわずか 5%(囊子保有者)
肝膿瘍は単房性(cf.細菌性は多房性)
アメーバ腸炎の3~9%に肝膿瘍が発生する
HIVとの関連あり
メトロニダゾール の1000~2000mg/日の7~10日間内服
インフルエンザ
治療も予防も第一選択タミフル(一番低価格)
治療は5日間、予防は7~10日間
タミフルの注意点:
①治療も予防も48時間以内に開始する必要あり
②CCr<30では要減量
③10歳代の投与制限は撤廃された
使えないときに別の薬を選択する(検査陰性の場合は麻黄湯を処方する)
インフルエンザに合併する細菌性肺炎は肺炎球菌が多い
- NIID 国立感染症研究所
- 国内では毎年1000万人近くが感染、1000人以上が死亡
- 潜伏期間:1~3日間ほどの潜伏期間
- 臨床症状:
- 発熱(通常38℃以上の高熱)、頭痛、全身倦怠感、筋肉痛・関節痛などが突然現われ、咳、鼻汁などの上気道炎症状がこれに続き、約1週間の経過で軽快する
- 高齢者や、年齢を問わず呼吸器、循環器、腎臓に慢性疾患を持つ患者、糖尿病などの代謝疾患、免疫機能が低下している患者では、原疾患の増悪とともに、呼吸器に二次的な細菌感染症を起こしやすくなる
- 小児では中耳炎の合併、熱性痙攣や気管支喘息を誘発することもある
- 幼児を中心とした小児において、急激に悪化する急性脳症が増加している(毎年50~200人が報告されその約10~30%が死亡)
- B型は消化器症状でやすい
- 診断:
- 血清診断:抗体価の上昇率で診断するので確定診断までに2~3週間かかる
- RT-PCR:臨床では使用されていない
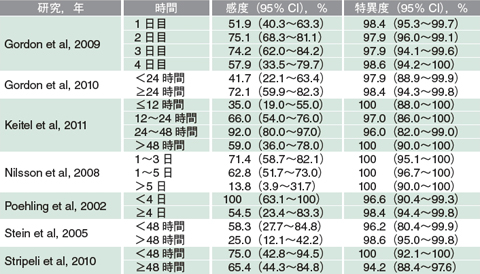
- 抗原検出キット:感度は,発症からの期間にかかわらず50~70%と低いため、いつ試行しても大差はない
- コロナ前の場合、流行期に咳・発熱がある場合の事前確率は79%。熱だけでも77%,咳だけでも69%と報告されている
- 抗原検査の解釈:
- 流行期における有症状者(発熱+咳)の検査前確率は79%、抗原検査の感度54%、特異度99%を用いると
- 抗原検査陽性の場合、事後確率は99.5%
- 抗原検査陰性でも、事後確率は65%
→検査陰性でも否定はできない、35%の誤診を覚悟して処方するかどうか・・・
翌日、抗原検査再検にはエビデンスなし(感度に変化ないし、2回陰性だからといって否定できない)
鑑別疾患を考える必要はある(咽頭痛も加われば溶連菌感染→溶連菌迅速検査を追加)
- 流行期における有症状者(発熱+咳)の検査前確率は79%、抗原検査の感度54%、特異度99%を用いると
発症からの時間による迅速診断検査の感度・特異度
- 治療 :
- △ゾフルーザ(バロキサビル マルボキシル)20㎎2438円
経口薬、1回投与のみ、全年齢で投与可
従来と全く異なる作用機序の新薬(ファーストインクラス)
予防投与可能(重症化リスクのある人のみ)
耐性ウイルスが生じやすいという指摘もある→小児患者の23%、成人では10%程度で耐性ウイルスが検出 - ノイラミニダーゼ阻害薬(従来の抗インフルエンザ薬はすべて)
A型にもB型にも有効で、耐性も比較的できにくく、副作用も少ないとされており、発病後2日以内に服用すれば症状を軽くし、罹病期間の短縮も期待できる- ◎タミフル:
- 発売から20年以上たってなお第一選択
- 2錠分2、5日間が標準投与量
- タミフルは腎機能による容量調節必要
- ◎タミフル:
- △イナビル:
- 長時間作用型の薬で、一回吸入するだけで良い
- 海外で行われた臨床試験でイナビルの効果が不十分だったという報告があり、イナビルを採用していない国もあります。日本で行われた試験ではタミフルと同等に有効と言う結果だった。
- △ゾフルーザ(バロキサビル マルボキシル)20㎎2438円
- 対症療法:
- △アスピリン:
解熱剤が必要な場合は、なるべくアセトアミノフェンを使用する
対症療法としての解熱剤、ことにアスピリンは、ライ症侯群との関係が推測されており、小児への使用は原則禁忌
インフルエンザ脳症の悪化因子として、非ステロイド系解熱剤のうちジクロフェナクナトリウム、メフェナム酸は同じく小児には基本的に使用しないように、とされている。 - 麻黄湯:
- 麻黄湯はロキソニンなどの解熱薬と同時に服用すると、せっかく体温を上げようとしているのに、効果がなくなってしまう。
- ある小児科クリニックにおける臨床試験において、インフルエンザA型、B型を発症した小児に対して、タミフルと麻黄湯を投与したグループに分け、インフルエンザウイルスが消失するまでの時間を比較した結果、ほとんど差がなく同等の効果がある
- △アスピリン:
麻黄湯の主薬である「麻黄」にはエフェドリン類が含まれており、交感神経刺激→発汗作用がある。服用すると発汗し、病因を発散して追い出すような働きをし、その後解熱する。
また麻黄湯には麻黄の他に麻黄と同じく、発汗、発散作用のある「桂皮」、鎮咳・去痰作用のある「杏仁」、緩和作用のある「甘草」を加えた4つの生薬からなり、これらが総合的に作用し、インフルエンザの症状に効果がある。
麻黄湯内服時はより発汗させるため、脱水にならないように必ず水分補給を行ってから内服するようにしています。その他、基本的には体力がある方に使用し、高齢者や虚弱な方には不向きとされているので注意。
- 予防:
- 最優先の予防治療はワクチン
- 予防内服について現在はいろいろ選択肢はあるが結果、タミフルでOK(コスパとエビデンス豊富)
- ワクチン(高齢者は無料~一部負担(自治体ごとに異なる)で接種できる)
現在わが国で用いられているインフルエンザワクチンは、ウイルス粒子をエーテルで処理して発熱物質などとなる脂質成分を除き、免疫に必要な粒子表面の赤血球凝集素(HA)を含む画分を密度勾配遠沈法により回収して主成分とした、不活化HAワクチンである。感染や発症そのものを完全には防御できないが、重症化や合併症の発生を予防する効果は証明されており、高齢者に対してワクチンを接種すると、接種しなかった場合に比べて、死亡の危険を1/5に、入院の危険を約1/3~1/2にまで減少させることが期待できる。現行ワクチンの安全性はきわめて高いと評価されている。
わが国においては、インフルエンザワクチンは定期予防接種二類として、1)65歳以上の高齢者、2)60歳以上65歳未満であって、心臓、腎臓もしくは呼吸器の機能に、またはヒト免疫不全ウイルスにより免疫の機能に一定の障害を有する者に対しては、本人の希望により予防接種が行われ(一部実費徴収)、また万一副反応が生じた際には、予防接種法に基づいて救済が行われる。その他の年齢では任意接種となる。
また2004年7月からは、原則として発症者の同居家族や共同生活者で、しかも特殊条件の者を対象にリン酸オセルタミビルの予防投与が承認されたが、接触後2日以内の投与開始を条件としている。 - 感染症法
定点報告対象(5類感染症)であり、指定届出機関(全国約5,000カ所のインフルエンザ定点医療機関及び全国約500カ所の基幹定点医療機関)は週毎に保健所に届け出なければならない。 - 学校保健法
「インフルエンザ(鳥インフルエンザ及び新型インフルエンザ等感染症を除く)」は第2種の感染症に定められており、発症した後5日を経過し、かつ、解熱した後2日(幼児にあっては、3日)を経過するまで出席停止とされている。ただし、病状により学校医その他の医師において感染の恐れがないと認めたときは、この限りでない。
また、以下の場合も出席停止期間となる。
・患者のある家に居住する者又はかかっている疑いがある者については、予防処置の施行その他の事情により学校医その他の医師において感染のおそれがないと認めるまで。
・発生した地域から通学する者については、その発生状況により必要と認めたとき、学校医の意見を聞いて適当と認める期間
・流行地を旅行した者については、その状況により必要と認めたとき、学校医の意見を聞いて適当と認める期間
A型インフルエンザでは、数年から数十年ごとに世界的な大流行が見られるが、これは突然別の亜型のウイルスが出現して、従来の亜型ウイルスにとって代わることによって起こる。これを不連続抗原変異(antigenic shift)という。1918年にスペインかぜ(H1N1)が出現し、その後39年間続いた。1957年にはアジアかぜ(H2N2)が発生し、11年間続いた。1968年には香港型(H3N2)が現れ、ついで1977年にソ連型(H1N1)が加わり、現在はA型であるH3N2とH1N1、およびB型の3種のインフルエンザウイルスが世界中で流行している。
- 上気道炎の症状
-
鼻、咽頭、喉頭、声帯までの感染症で、かぜ=急性上気道炎である。
炎症が限局している場合は、喉頭炎、喉頭蓋炎、鼻炎、扁桃腺炎などと名称がかわる。
上気道炎では通常、呼吸苦や低酸素血症はきたさないはず(喉頭蓋炎を除く)。 - 下気道炎の症状
-
声帯以下の気管、気管支、肺の感染症
上気道炎の症状に加えて、痰、呼吸困難、胸痛などの症状を示すもの。
「事前確率が尤度(新しいデータや経験)を受けて、どう変化するのかを示す事後確率を求めるための方法」
検査結果が当たるかどうかは「検査する前の可能性」と「検査の正確性」に比例する。
事前オッズ×尤度比=事後オッズ
アデノウイルス
ブドウ球菌
ブドウ球菌は、人や哺乳動物の皮膚や粘膜などに生息し、現在49種類の菌が知られている
主な病原菌はS. aureus (黄色ブドウ球菌)とS. epidermidis (表皮ブドウ球菌)
黄色ブドウ球菌 (S. aureus)
多くのブドウ球菌株は,いくつかのβ-ラクタム系抗菌薬を不活化する酵素であるペニシリナーゼを産生し,それらはベンジルペニシリン,アンピシリン,アモキシシリン,および抗緑膿菌ペニシリンに耐性を示す
→ブドウ球菌に対するエンピリック治療としてはAMPC/CVA(+AMPC)が第一選択
MSSAと判明した場合の第一選択
CEZ(日本では世界標準薬nafcillinやoxacillinなどが使用できない)または◎CEX(ケフレックス)、AMPC/CVA、SBT/ABPC(×CCLケフラールはアナフィラキシー10倍多い)
ブドウ球菌に対してはAMPC単剤は使用しない!!!
MRSAと判明した場合の第一選択
原則はVCMが第一選択、その他の抗MRSA薬はVCMが使用できないときに選択する
- 皮膚感染症(せつ・よう、膿痂疹、蜂窩織炎、SSSS)を引き起こすほか,ときに肺炎,心内膜炎,骨髄炎を引き起こす
- 黄色ブドウ球菌の病原性が強い理由:
- さまざまなタンパク性毒素を産生すること
- コアグラーゼ:
コアグラーゼ産生ブドウ球菌(=凝血作用あり)、抗菌薬耐性発現能が高い - 毒素性ショック症候群毒素 (TSST-1) :
免疫系の重要な細胞であるTリンパ球に働き強い炎症を引き起こし、毒素性ショック症候群の原因になる - ブドウ球菌エンテロトキシン:
TSST-1と同様に炎症を起こし嘔吐毒としてはたらき、ブドウ球菌性食中毒を引き起こす - 表皮剥奪毒素:
皮膚にはたらき、黄色ブドウ球菌性熱傷様症候群の原因となる
- コアグラーゼ:
- さまざまなタンパク性毒素を産生すること
- 黄色ブドウ球菌は健常成人の鼻腔に約20%程度常在しており全く無症状
- 従って、健常人では皮膚化膿疾患を起こすものの、重篤な感染症を起こす頻度は低い
- 院内感染症の最大の原因微生物であるMRSA(メチシリン耐性黄色ブドウ球菌)が問題
- 治療:
- 経口薬:CEX、AMPC/CVA、
- 静注薬:CEZ、ABPC/SBT
コアグラーゼ陰性ブドウ球菌属
コアグラーゼ陰性ブドウ球菌属が正式名称(×表皮ブドウ球菌→単一菌種名)
- 表皮ブドウ球菌という名称はひとつの菌種を表すものではない
- 表皮に生息するブドウ球菌の菌種は数多く, S. epidermidis, S. capitis, S. caprae, S. saccharolyticus, S. warneri, S. pasteuri, S. haemolyticus, S. homonis, S. lugdunesis, S. auricularis, S. saprophyticus, S. cohnii, S. xylosus, S. siinulansが含まれる→S. epidermidisがヒトの多くの皮膚表面に最も多く分布・生息している
- これらの菌種はすべてコアグラーゼ試験が陰性
- ヒトの特定の部分 では他の菌種が多く生息する
→頭皮ではS. capitis, 腋下ではS. hominis, 外陰部ではS. haemolyticusが多く生息する - 現在では, これらの表皮に生息する菌種を, 黄色ブドウ球菌と区別するために, 表皮ブドウ球菌の名称に代わって, “コアグラーゼ陰性ブドウ球菌属”と呼ぶのが通例になっている
- 治療:
VCMが標準治療
溶血性レンサ球菌
溶血性レンサ球菌→化膿レンサ球菌、口腔レンサ球菌、およびその他のレンサ球菌に大別
α溶血=S.pneumoniae (肺炎球菌)あるいは口腔細菌
β溶血=化膿レンサ球菌でさらにA,B,C,G,L群等に分類される
非溶血(γ)もある、口腔レンサ球菌には非溶血のものも少なくない
レンサ球菌はβラクタマーゼを産生しない(PRSPもβラクタマーゼ産生しない)
- β溶血性レンサ球菌はヒトや動物に病原性を示すため、古くから医学、歯学、獣医学の分野で重要視されてきた。この中で最も重要な菌種は、A群β溶血レンサ球菌( S.pyogenes )で、しばしば咽頭に常在し、ウイルス感染による気道の線毛・粘膜の損傷が誘引となって扁桃炎、気管支肺炎を起こすことがある。また猩紅熱、リウマチ熱、急性糸球体腎炎、その他皮膚化膿性疾患の病因菌として、重要な病原菌の一つである。また本菌は丹毒、産褥熱を敗血症に移行させ、死の転帰をとる重篤な感染症の病因菌でもある。
A群β溶連菌(GAS)感染症=Streptcoccus pyogenes
迅速抗原検査(ラテックス凝集法、EIA 法など)は特異度 95%以上、感度は 70 - 90%である。
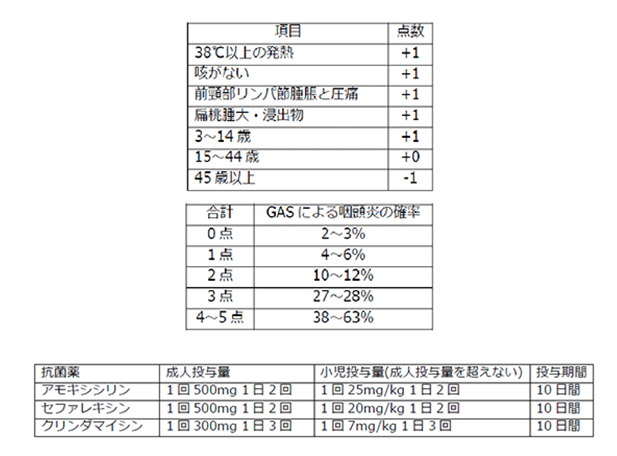
Centor scoreで検査前確率が高い(>3点)場合
→迅速検査陰性でもGAS感染症を否定できないため治療を行う。
βラクタムに耐性はないので、AMPC投与でOK
迅速検査陰性でも偽陰性の可能性、さらに高齢者の場合にはC群、G群溶連菌の可能性もある→溶連菌として治療する
- 疫学:
- A群溶血性レンサ球菌は細菌性急性咽頭炎の最も一般的な原因である
- 学童期の咽頭炎のほとんどが、この菌が原因であり、日本で年間約25万人の患者が発生
- 全世界でも年間6億人の患者が発生し、そのうち50万人程度が死に至ると推定
- 成人の咽頭炎の 5 ~15%、小児の 20 ~ 30%を占める
- 学童期の小児に最も多く、1 歳未満は少ない
- 潜伏期は2~5日
- 感染力が強く飛沫感染、接触感染をきたす
- 流行期は12月~7月(ほぼ通年)
- 鑑別疾患:
- ウイルス性咽頭炎:EB ウイルス、サイトメガロウイルス、アデノウイルス、エンテロウイルス、ヘルペスウイルス、インフルエンザウイルス、HIV など
- 成人の咽頭炎の多くはウイルス性であり、特に咳、鼻汁、嗄声など咽頭以外の症状を伴う場合には、ウイルス性の可能性が高い
- 成人では細菌性咽頭炎は20%程度で、その多くがA群溶血性連鎖球菌(GAS)によるため、ペニシリンGまたはアモキシシリンで治療する。治療の目的は、症状の緩和(1-2日間罹病期間が短縮)、扁桃周囲膿瘍のような化膿性合併症の予防(NNT27)、周囲への飛沫感染予防(投与後24時間で感染性が減少)、リウマチ熱の予防(NNT3000〜4000)である
- Modified Centor score:
- 2点以上の場合には、A群溶連菌迅速抗原検査(Strep)を行う
- 3点以上の場合は、偽陰性の可能性(およびC群・G群溶連菌やFusobacterium属が原因菌である可能性)を念頭に治療を検討してもよい(迅速検査結果にかかわらず)
- Strep陰性の場合は、小児・青年期では、咽頭培養(より感度が高い)を行うことがあるが、成人では不要
- 迅速検査と咽頭培養を同時に行うと保険で切られてしまう
- 治療:
- 現在は、アモキシシリンを第1選択とする
- 内服開始後2~3日で症状は改善するが後遺症をきたさないように10日間は内服を継続する
- ただし、EBウイルスによる伝染性単核球症(GAS咽頭炎と症状・所見が似ている)の場合、高率に皮疹を起こすので、注意して使用する
- ペニシリンアレルギーがある場合にはクリンダマイシンを使用するが、即時型反応でなければセファレキシンを検討してもよい
- 日本ではマクロライド耐性溶連菌が増加しているのでクラリスロマイシンやアジスロマイシンは使わない
- 咽頭炎にレボフロキサシンや広域セファロスポリンを用いる意義はない
- 難治性、再発性の場合、扁桃周囲膿瘍などの重症例を疑う場合は、感染症コンサルトを考慮する
- 抗菌薬の用法・用量
- アモキシシリン:20-40 mg/kg/ 日(最大 1000mg/ 日) 10 日間
- クリンダマイシン:20 mg/kg/ 日(最大 900mg/ 日) 10 日間
- クラリスロマイシン:15 mg/kg/ 日(最大 400mg/ 日) 10 日間
Modified Centor score
高齢者の急増とともにSDSEによる侵襲性感染症が目立つようになった
20歳以下での本菌による感染症は極めてまれで,50代から症例が増加し始め,80歳代にピークがある
GASに較べてSTSSや壊死性筋膜炎とった重症感染症が少ない
敗血症に加え,その大半が蜂窩織炎,化膿性関節炎などの化膿性疾患であることが特徴
予後は死亡例が13.2%,後遺症を残した例が3.6%認められ,合計16.8%が予後不良となる
SDSEの治療抗菌薬は,βラクタム系抗菌薬が第一選択であるが,βラクタム系に過敏症のある患者にお
いては,マクロライド系抗菌薬も第二選択として挙げられる

劇症型溶血性レンサ球菌感染症(severe invasive streptococcal infection 、または streptococcal toxic shock syndrome ;STSS)
- 初期症状としては四肢の疼痛、腫脹、 発熱、血圧低下などで、発病から病状の進行が非常に急激かつ劇的で、発病後数十時間以内には軟部組織壊死、急性腎不全、成人型呼吸窮迫症候群 (ARDS)、播種性血管内凝固症候群(DIC)、多臓器不全(MOF)を引き起こし、ショック状態から死に至ることも多い。近年、妊産婦の症例も報告されている。
- Stevens らの報告によると、本症の最も一般的な初期症状は疼痛であり、急激に始まり、重篤である(Stevens,1992,Stevens et al,1989)。続いて、圧痛あるいは全身症状が見られる。疼痛は通常四肢で見られる。疼痛の開始前に、発熱、悪寒、筋肉痛、下痢のようなインフルエン ザ様の症状が20%の患者にみられる(Stevens,1992, Stevens et al,1989)。全身症状としては、発熱が最も一般的である(ただし、患者の10%はショックによる低体温を示す)(Stevens,1992, Stevens et al, 1989)。錯乱状態(confusion)が患者の55%でみられ、昏睡や好戦的な姿勢がみられることもある(Stevens,1992, Stevens et al,1989)。局所的な腫脹、圧痛、疼痛、紅斑のような軟部組織感染の徴候は、皮膚の進入口が存在する場合によくみられる。発熱や中毒症状を示す患者で紫色の水疱がみられると、壊死性筋膜炎や筋炎のような深部の軟部組織感染を起こしている可能性が考えられる(Stevens,1995)。
肺炎球菌
基本的にAMPCが有効
PRSPの場合にはCTRXやNQが第一選択、VCMも検討
肺炎球菌全体にマクロライド耐性化が進み、テトラサイクリン耐性もNQ体耐性も数%認められる
ハイリスクの高齢者にはワクチン接種が推奨される
- 肺炎球菌は、健常者であっても口腔や鼻腔などに、多少の差は見られるものの必ず存在する弱毒性の常在細菌
- PRSP:
- βラクタマーゼ産生能はない→肺炎球菌相手にABPC/SBTやAMPC/CVAを選択する理由はない
- 病原性や増殖能力などの生物学的な特徴はペニシリン感受性の肺炎球菌(=PSSP)と何ら変わりはない
- ペニシリンに対する耐性は、細菌の外膜層を構成 するペプチドグリカンの生合成に関与するペニシリン結合蛋白(PBP1A, PBP2B)の変異やPBP2Xと命名された変種のPBPの獲得による
- 耐性度の高い菌株では、複数のペニシリン結合蛋白の変異に集積性が認められ、 MIC値が1μg/ml以上のPRSPでは、ペニシリンの標的である3種類のPBP(PBP1A, PBP2B, PBP2X)の全てに何らかの変異が同時に見られる事が多い→CCLに高度耐性 (MIC,≧32μg/ml)を示すものが多い
- 多剤耐性肺炎球菌:
肺炎球菌ではペニシリンや経口セフェム薬のみならず、テトラサイクリン、マクロライド、ニューキノロンを含む広範囲の抗菌薬に対し耐性を獲得した
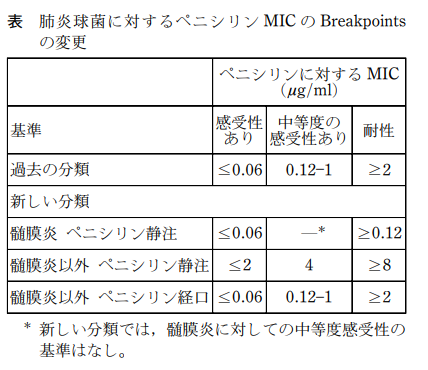
2008年にCLSI(米国Clinical and Laboratory Standards Institute)による肺炎球菌のペニシリンに対する
新しい薬剤感受性試験のカットオフ値が変更となった
従来の診断基準による髄膜炎以外の重症肺炎球菌感染症のペニシリン感受性の分類は
感受性あり(PSSP),中等度の感受性あり(PISP),耐性(PRSP)のそれぞれの割合は,
75%, 15%, 10%の割合であったのが
新しい分類では
PSSP93%,PISP6%, PRSP1%
と変化し,感受性のある菌(PSSP)が極めて多いことを証明し,同時に,ペニシリン系抗菌薬で治療できることを証明した(2008年発表の論文による)
2021年の国立感染症研究所の調査報告によれば、PRSPの分離率は
血液検体由来では0.2%
髄液検体由来では2021年で61%(前年の33%と比較し急上昇、ただしN=128)
→2020年以降のPRSP感染症は, 侵襲性, 非侵襲性ともに減少してきている可能性が示唆され, これはフィジカルディスタンスやマスク着用など, 新型コロナウイルス感染症(COVID-19)対策の影響があるとしている
CVカテーテル感染症(CRBSI:catheter related blood stream infection)

カンピロバクター:細菌性腸炎の50%超、みぎ下腹部痛
- 突然の高熱と右下腹部痛を伴う頻回の水様性あるいは血性の下痢
- 加熱が不十分な食肉(特に鶏肉)やレバー(鶏、豚)等の臓器(生卵はサルモネラ)
- C. jejuniが95%以上
- 細菌性食中毒の原因菌の半数以上、年間発生数は推定150万例
- 潜伏期:感染後2-7日
- 症状は腹痛、下痢、嘔吐(下痢は激しい水様下痢、血便もある)
- 高熱や頭痛、脱水といった全身症状を伴うことも多い
- 腹痛は右下腹部を最強点とすることが多く、虫垂炎と類似することも多い
- 治療は対症療法で3~7日 抗菌薬投与は不要
- 第一選択はマクロライド系薬(ニューキノロン耐性化進んでいる)
- 発症1-2週間後にギランバレー症候群を発症(0.1%程度)
- 食中毒→直ちに最寄りの保健所に届け出る(5類感染症定点把握疾患)
エルシニア腸炎
- 豚、牛、羊、ウマ、犬、猫、モルモットなどのほ乳類、カエル、魚類などから検出される
- 人に腸管感染を起こすのは、Yersinia enterocolitica と Yersinia pseudotuberuculosis の2種類でほとんどはY.enterocolitica
- 潜伏期間は平均5日
- 症状は下痢、腹痛、発熱、嘔吐
- 臨床症状は多彩で,胃腸炎型,回盲部炎症型,結節性紅斑型,関節炎型,敗血症型などがみられる
- 胃腸炎型は小児に多く,成人では回盲部炎症型,結節性紅斑型,関節炎型など,より複雑な様相を呈する症例が多い
- 結節性紅斑型は中年以上の女性に多くみられ,関節炎を合併する事がある
- 画像所見としては,リンパ組織に嗜好性があるため,孤立リンパ小節やパイエル板の分布と一致する部位に病変がみられる
- 終末回腸ではリンパ濾胞やパイエル板の腫大による小半球状隆起がみられ,それらの頂部にビランや小潰瘍を形成することが多い
- 回盲弁に病変がみられる場合には発赤腫大が著しい事が特徴的である
- 大腸病変は主に右側結腸にアフタを呈することが多い
- CT検査では,小腸(特に終末回腸)に比較的限局した壁肥厚と腸間膜リンパ節の腫大が認められる
- 確定診断には糞便からの菌の検出が重要であるが,通常の培養条件では分離が困難な場合が多く低温で長時間培養する必要がある
- 菌は組織内に多く存在するため,内視鏡による生検組織を用いた培養も診断に有用である
サルモネラ感染症
- 2つに大別される
①腸チフス・パラチフス (3類感染症)
生物テロや犯罪に使用される危険性が指摘
S. typhiに対しては、ワクチンが有効
パラチフスは腸チフスほど重篤にはならない
腸チフス/パラチフスは日本で年間100例ほど
治療はニューキノロン
②食中毒性サルモネラ(狭義のサルモネラ菌)
症状:腹痛、嘔吐、下痢(ときに粘血便)などの消化器症状、発熱など
好発時期:7~9月の夏季がピーク
感染源:鶏卵から感染(食中毒)、糞口感染、ペットからの感染
潜伏期:12時間(S. Enteritidisの場合3-4日)
日本における食中毒発生件数の1-3割を占める
感染しても発症せず排菌だけ続く場合がある
アルコール消毒が有効
腸炎ビブリオ
- 食後5時間から24時間ほどで発症
- 激しい腹痛や下痢、発熱、吐き気が起こる
- 増殖には1-8%の塩化ナトリウムを必要とする
- 海水中では、水温が20℃以上のときに活発に増殖するが、15℃以下のときには増殖が抑制される
- 主に水温の高い夏期に集中する
- 増殖の早い細菌の一つ
- 毒素には耐熱性があるため、汚染食品を加熱しても中毒症状が引き起こされる
- 抗生物質を使用しなくても数日で回復する
細菌性赤痢
- Shigella sonnei、Shigella flexneri、Shigella dysenteriae、Shigella boydiiの4菌種
- 熱帯・亜熱帯の地域からの帰国者に発症する輸入感染症(渡航歴確認)
- 輸入食品などを原因とした国内発生例などの報告もある
- 潜伏期間:1-5日(多くは3日以内に発症)
- 発熱、腹痛、下痢があり、血便やテネスムス(しぶり腹)を伴う
- 感染力が強く集団感染しやすい
- 戦後国内で年間5-10万人以上発症、現在は減少(都内で<100件程度)
- 3類感染症
- 先進国における赤痢の予後は比較的良好(まれにHUS合併する)
- 診断:便の培養検査により赤痢菌を分離同定する
- 第1選択薬はニューキノロン系薬、3-5日投与、第2選択はマクロライド系
- 感染症指定医療機関に相談する
ロタウイルス
- 乳幼児の重症急性胃腸炎の主要な原因病原体
- 急性感染性胃腸炎は世界における小児の死亡者、罹患者の最も多い原因の一つであり、5歳未満の小児の死亡者は年間180万人に上る(そのうちロタウイルス感染症が約50万人を占める)
- ロタウイルスは感染力が極めて高く、ウイルス粒子10~100個で感染が成立する
- 感染経路はヒトとヒトとの間で起こる糞口感染
- 日本では毎年3月~5月にかけて流行する
- 日本における小児感染性胃腸炎患者のうち、ロタウイルスの占める割合は年間を通して42~58%
- ロタワクチンが存在する
- ワクチンを接種することにより、ロタウイルス胃腸炎による入院患者を約70~90%減少させる
- ワクチンは2種類あり、同様の効果がある。2回接種を受けるものと3回接種を受けるものがある。同じワクチンで、決められた回数の接種する。
ロタテックⓇ =「5価経口弱毒生ロタウイルスワクチン」 (5価),3回接種
ロタリックスⓇ =「経口弱毒生ヒトロタウイルスワクチン」 (1価),2回接種 - 初回の接種を生後2月から生後14週6日までに行う(生後6週から接種可能)。初回の接種を生後15週以降に受けることは推奨されない。2回目以降の接種は27日以上の間隔をあけて行う。

ノロウイルス/Norovirus
アルコール消毒は無効!石鹸と洗浄しかない
- 感染経路:経口感染(食品、糞口)
- 食中毒の原因:汚染されたカキあるいはその他の二枚貝類の生あるいは加熱不十分な調理
- 潜伏期:1~2日程度
- 症状:嘔気、嘔吐、下痢が主症状であるが、腹痛、頭痛、発熱、悪寒、筋痛、咽頭痛、倦怠感などを伴うこともある。その多くは数日の経過で自然に回復する。
- 感染性:ウイルスは症状が消失した後も3〜7日間ほど患者の便中に排出されるため、2次感染に注意が必要である。
- 検査:便中抗原迅速キットがある(検体1g中に106~108のノロウイルス量が必要で感度は低い)
- 秋口から春先に発症者が多くなる(冬型の胃腸炎、食中毒の原因の50~70%を占める)
- 感染性胃腸炎は感染症法の5類感染症定点把握疾患で、全国約3,000カ所の小児科定点医療機関から報告される

疥癬
- ヒゼンダニ感染症
- 好発部位は皮膚の柔らかいところ
足白癬
- 診断には検鏡が必須(鑑別疾患が多い)
- 治療は外用薬(軟膏が低刺激だが塗りやすいのはクリーム)、広範囲に塗布する
- 角化型足白癬や爪白癬は内服薬が必要
- 症状消失後1-2か月治療を継続することで再発を防げる